Посібник "Екстрена медична допомога: догоспітальний етап.

 На
На




Посібник для студентів: Нікопольський фаховий медичний коледж. 2022.- 39 стор.
Посібник складено відповідно до навчальної програми з дисципліни «Невідкладні стани у внутрішній медицині» (2011р) для медичних навчальних закладів передвищої освіти за спеціальністю 223 «Медсестринство», спеціалізацією «Лікувальна справа».
Посібник базується на Наказі МОЗ України від 05.06.2019р. №1269 «Екстрена медична допомога: догоспітальний етап. Новий клінічний протокол»
Посібник є складовою частиною курсу практичної підготовки вивчення екстрених та невідкладних станів у внутрішній медицині.
Посібник призначений для студентів ІІІ - ІV курсів.
Рецензенти:
- Футрак Н.О. – заступник директора з навчально-виробничої роботи Нікопольського фахового медичного коледжу, спеціаліст вищої категорії, викладач-методист.
- Сиротіна Ю.Г. – методист Нікопольського фахового медичного коледжу, спеціаліст вищої категорії, викладач-методист.
- Зайченко Т.А. – завідувач практикою Нікопольського фахового медичного коледжу, спеціаліст вищої категорії.
- Ковальчук Т.М. – голова циклової комісії професійної підготовки №1, спеціаліст вищої категорії, викладач-методист.
-
Відповідальний за випуск: викладач внутрішньої медицини, спеціаліст вищої категорії, викладач-методист Шайко Н.І.
Розглянуто та затверджено на засіданні циклової комісії
Професійної підготовки №1
Протокол від«___» _____2022р. №___
Передмова
МОЗ України затвердило оновлені протоколи надання екстреної медичної допомоги на догоспітальному етапі
Відтепер усі служби екстреної медичної допомоги незалежно від форми власності і підпорядкування надаватимуть допомогу за сучасними стандартами, що базуються на принципах доказової медицини.
Оновлені протоколи затверджені наказом МОЗ України № 1269 від 05.06.2019. Попередній наказ МОЗ України від 15.01.2014 № 34, який регулював роботу фахівців під час надання екстреної медичної допомоги, втратив чинність.
Оновлені протоколи базуються на принципах доказової медицини. Їх мають використовувати усі фахівці системи екстреної медичної допомоги.
Затвердження нових протоколів – частина комплексного підходу Міністерства охорони здоров'я до питання трансформації системи ЕМД. Він спрямований, перш за все, на покращення якості та доступності екстреної медичної допомоги для кожного громадянина.
Що дають оновлені клінічні протоколи
Для пацієнтів:
- впевненість, що у разі потреби вас рятуватимуть дієвими, науково обгрунтованими і найкращими на сьогоднішній день методами;
- так званий “людський фактор” і пов’язана з цим можливість помилок зведена до мінімуму.
Для фахівців, які надають екстрену медичну допомогу:
- чіткі і сучасні стандарти, які не містять застарілих положень;
- мінімізація ймовірності помилок.
Для системи охорони здоров’я:
- ще один крок в утвердженні доказової медицини;
- більш якісна екстрена медична допомога і більше врятованих життів;
- уніфікація догоспітальної допомоги і системний підхід у наданні допомоги на різних рівнях системи охорони здоров’я.
СПИСОК СКОРОЧЕНЬ
в/в внутрішньовенний
в/к внутрішньокістковий
в/м внутрішньом’язовий
ААС Американська асоціація серця
АЗД автоматичний зовнішній дефібрилятор
АТ артеріальний тиск
БЕА безпульсова електрична активність
БПНП блокада правої ніжки пучка
ГФ гідрофторидна кислота
ГКС гострий коронарний синдром
ДБН доказова база настанови
ДКА діабетичний кетоацидоз
ДППТД двухфазний постійний позитивний тиск в дихальних шляхах
ЕКГ електрокардіограма
ЕМД екстрена медична допомога
ЕСЛР екстракорпоральна серцево-легенева реанімація
ЗПЗ засоби персонального захисту
ЗСН застійна серцева недостатність
ІМ інфаркт міокарда
ІМПST інфаркт міокарда з підйомом сегмента
ST ІПТ інтермітуючий позитивний тиск
ІЯ індикатори якості
КБПС короткочасне безпричинне погіршення стану
МК медицина катастроф
МРПРЗ медичне розпорядження про підтримання реанімаційних заходів
НКВП назальна канюля високого потоку
НCПЗ нестероїдні протизапальні засоби
НС нестабільна стенокардія
ППТД постійний позитивний тиск в дихальних шляхах
ПШ правий шлуночок
СВТ суправентрикулярна тахікардія
СЛР серцево-легенева реанімація
ТІА транзиторна ішемічна атака
РЛПРЗ розпорядження лікаря про реанімаційні заходи
ХОЗЛ хронічне обструктивне захворювання легень
ЧД частота дихання
ЧКВ черезшкірне коронарне втручання
ЧМТ черепно-мозкова травма
ЧСС частота серцевих скорочень
ЦНС центральна нервова система
ШВЛ штучна вентиляція легень
ШКГ шкала ком Глазго
ABCDE схема первинного огляду пацієнта:
A - Airways = дихальні шляхи,
B - Breathing = дихання,
C - Cerculation = циркуляція,
D - Disability = порушення дієздатності,
E - Exposure = вплив середовища.
AVPU шкала оцінки неврологічного статусу:
A - Alert = притомний,
V - Voice = голос,
P - Pain = біль,
U - Unresponsive = непритомний.
CHEOPS шкала оцінки болю дитячої лікарні Східного Онтаріо
ETCO2 концентрація вуглекислого газу в кінці спокійного видиху
FLACC шкала оцінки болю:
F - Face = обличчя,
L - Legs = ноги,
A - Activity = рухова активність,
C- Cry = плач,
C - Consolability = піддатливість заспокоєнню.
FPS шкала оцінки болю за виразом обличчя
FPS-R шкала оцінки болю за виразом обличчя переглянута
NRS цифрова рейтингова шкала
OPQRST схема збору анамнезу «OPQRST»:
O - Onset = початок події,
P - Provocation/palliation = провокація або пом’якшення,
Q - Quality = якість болю,
R - Region/Radiation = регіон і радіація,
S - Severity = серйозність,
T - Time = час.
SAMPLE схема збору анамнезу «SAMPLE»:
S - Signs/symptoms = симптоми, описані пацієнтом або помічені порушення, про які можна запитати,
A - Allergies = алергія (на ліки, інші хімічні речовини, отрути комах),
M - Medication = лікарські засоби, що приймає пацієнт,
7 P - Past and present illnesses of significance = перенесені та наявні хвороби,
L - Last food and drink = останній прийом їжі та напоїв,
E - Events leading up to the patient’s presentation = події, що призвели до випадк
Протокол надання екстреної медичної допомоги
при бронхоспазмі.
(БРОНХІАЛЬНА АСТМА АБО ХОЗЛ)

(Адаптовано з настанови, заснованої на доказах, з використанням
Національної модельної настанови з процесу долікарняної допомоги)
Пов’язані назви
Астма, респіраторний дистрес, хрип, дихальна недостатність,
бронхоспазм, хронічне обструктивне захворювання легень (ХОЗЛ),
сальбутамол, небулайзер, інгалятор
Мета надання допомоги
1. Усунення дихальної недостатності внаслідок бронхоспазму.
2. Оперативно виявити та провести втручання у пацієнтів, які потребують
посилення терапії.
3. Проведення адекватної терапії завдяки диференціації інших причин
дихальної недостатності.
Ведення пацієнта
Оцінка стану
1. Анамнез:
a) початок прояви симптомів;
б) одночасна наявність кількох симптомів (гарячка, кашель, ринорея,
набряк губ/язика, висип, ускладнення дихання, аспірація сторонніх предметів);
в) типові тригери симптомів (сигаретний дим, зміна погоди, інфекція
верхніх дихальних шляхів;
г) контакт з іншими хворими;
ґ) попереднє лікування;
д) інтубація в анамнезі;
е) кількість візитів до відділення невідкладних станів протягом
останнього року;
є) кількість разів перебування у стаціонарі протягом останнього року;
ж) кількість разів перебування у відділенні інтенсивної терапії;
з) чи хворів хтось з родичів астмою, екземою або алергіями.
2. Обстеження:
a) повний спектр життєвих показників (температура, пульс, ЧД, АТ,
сатурація) - форма хвиль капнографії є корисним доповненням і показує форму сигналу «плавника акули» в умовах обструктивної фізіології;
б) просвіт гортані (нормальний або звужений, пролонгована фаза видиху);
в) дихальні шуми (свист, тріскотіння, хрип, приглушені, чисті);
г) ознаки дихальної недостатності (кряхчання, роздування крил носа,
ретракція, стридор);
ґ) неможливість говорити повними реченнями (ознака задихання);
д) колір шкіри (блідий, ціанотичний, нормальний);
е) стан свідомості (притомний, в,ялий, сонливий, непритомний);
є) ознаки респіраторного дистресу включають:
- занепокоєність, страх, агресивність
- гіпоксія (сатурація <90%)
- міжреберні/підреберні/надключичні ретракції
- роздування крил носа
- ціаноз.
Лікування та втручання 1. Моніторинг:
1. Моніторинг:
a) пульсоксиметрія та CO2 (ETCO2) кінцевого спокійного видиху повинні
рутинно використовуватися як доповнення до інших форм респіраторного
моніторингу;
б) зніміть ЕКГ, якщо відсутнє покращення після лікування дихальної недостатності.
2. Дихальні шляхи:
a) проведіть оксигенотерапію - почніть з використання назальної канюлі та за необхідності перейдіть до звичайної маски та нереверсивної маски для підтримки нормального рівня оксигенації;
б) проведіть санацію носової та/або ротової порожнини (з використанням
аспіраційного катетеру) за наявності надмірної секреції.
3. Аерозольні лікарські засоби:
a) сальбутамол 5 мг у формі спрею через небулайзер (6 стандартних
вдихів за допомогою інгалятора) потрібно вводити дітям при сильному
респіраторному дистресі та ознаках бронхоспазму (наприклад, астма в анамнезі, незначні хрипи) фахівцям ЕМД з базовими або професійними навичками підтримки життя - повторне введення препарату в тій самій дозі з необмеженою частотою при продовженні ознак недостатності;
б) іпратропію бромід 0,5 мг через небулайзер, максимум 3 дози разом з
сальбутамолом.
4. Корисність в/в катетера і рідин – в/в катетери слід розміщувати, коли
існують клінічні побоювання зневоднення з метою введення рідини або при
введенні в/в препаратів.
5. Стероїди - метилпреднізолон (2 мг/кг, максимальна доза - 125 мг) в/в
або в/м; або дексаметазон (0,6 мг/кг, максимальна доза - 16 мг) в/в, в/м або
перорально можна застосовувати на долікарняному етапі. Інші стероїдні
препарати в еквівалентних дозах можуть вводитися у якості альтернативи.
6. Магнію сульфат (40 мг/кг в/в, максимальна доза - 2 г) протягом 10-15 хв
при вираженому бронхоспазмі та при занепокоєнні щодо наростаючій
дихальній недостатності.
7. Епінефрин (0,01 мг/кг в 1 мг, макс. доза – 0,3 мг) має застосовуватись
лише при наростаючій дихальній недостатності в якості допоміжної терапії за відсутності ознак клінічного покращення.
8. Покращення вентиляції та/або сатурації при дихальній недостатності за
допомогою неінвазивних допоміжних пристроїв:
a) неінвазивна вентиляція з постійним позитивним тиском з допомогою
апарату ППТД або ДППТД має проводитися при гострій дихальній
недостатності;
б) вентиляція мішком АМБУ має проводитися дітям при зупинці дихання.
9. Застосування надгортанних пристроїв має відбуватись лише, якщо
мішок АМБУ не дає результатів - контроль дихальних шляхів має відбуватися найменш інвазивними методами.
Корисна інформація для навчання
Ключові пункти
1. Магнію сульфат у формі спрею не може застосовуватись.
2. Киснево-гелієва суміш не може застосовуватись.
3. Пацієнти з ХОЗЛ, у яких не має дихальної недостатності, мають
отримувати додатковий кисень для підтримки сатурації вище 90%.
4. Краплі небулайзера можуть містити заражені часточки, тому варто
застосовувати додаткове захисне спорядження (хірургічна маска поверх
небулайзера) для мінімізації поширення крапель.
5. При астмі фармакологічне лікування має пріоритет над проведенням
вентиляції з постійним позитивним тиском (ППТД, ДППТД) і проводитися
одночасно з вентиляцією.
Відповідні результати оцінювання
В умовах вираженої бронхоконстрикції хрипи можна не почути. Пацієнти
з астмою в анамнезі і які скаржаться на біль у грудях або задихаються, мають
отримувати відповідну допомогу, навіть якщо хрипи відсутні.
Ключові елементи документації
Задокументуйте усі деталі огляду для оцінки змін після кожного
втручання:
1. ЧД.
2. Сатурація.
3. Участь допоміжних м’язів в акті дихання.
4. Якісний опис дихання.
5. Просвіт гортані.
6. Стан свідомості.
7. Колір шкіри.
Протокол надання екстреної медичної допомоги
ПРИ ГОСТРОМУ КОРОНАРНОМУ СИНДРОМІ, ІНФАРКТІ МІОКАРДА З ПІДЙОМОМ СЕГМЕНТА ST (ІМПST)

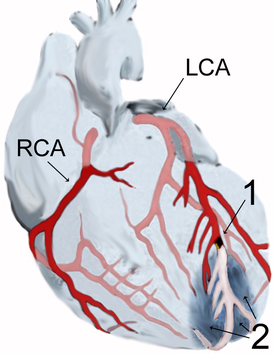 Пов’язані терміни
Пов’язані терміни
Серцевий напад, інфаркт міокарда (ІМ)
Мета надання ЕМД
1. Швидка діагностика ІМ з підйомом сегмента ST.
2. Визначення часу появи симптомів.
3. Підготовка лікарняної системи надання медичної допомоги при ІМ з
підйомом сегмента ST.
4. Моніторинг життєвих показників та серцевого ритму і готовність
проведення серцево-легеневої реанімації (СЛР) та дефібриляції за необхідності.
5. Використання необхідних медикаментів.
6. Транспортування у відповідний лікувальний заклад.
Опис пацієнта
Критерії включення
Біль у грудях або дискомфорт в інших частинах тіла (наприклад - рука,
щелепа, епігастральна ділянка), причиною якого є проблеми з серцем, задишка, надмірне потовиділення, нудота, блювання та запаморочення. Нетипові або незвичайні симптоми більш поширені у жінок, пацієнтів похилого віку та пацієнтів з діабетом. Також серед симптомів можуть зустрічатися ознаки серцевої недостатності, втрата свідомості та/або шок.
Надання ЕМД
Оцінка, лікування та втручання
1. Ознаки та симптоми включають біль у грудях, симптоми серцевої недостатності, втрату свідомості, шок, симптоми, подібні до попереднього ІМ у пацієнта.
2. Оцініть серцевий ритм у пацієнта - лікуйте проблеми, пов’язані з
порушенням ритму, тахікардією або брадикардією (див. настанови розділів
«Серцево-судинні проблеми» та «Реанімація»).
3. Якщо у пацієнта наявна задишка, гіпоксія або ознаки серцевої
недостатності, працівники ЕМД повинні надати додатковий кисень і
підтримувати показник сатурації на рівні 94-98% (див. настанову «Загальні
правила надання допомоги»).
4. ЕКГ в 12-відведеннях є основним діагностичним засобом, який виявляє
ІМ з підвищенням ST. Необхідно, щоб постачальники EMД регулярно
отримували ЕКГ в 12-відведеннях протягом 10 хвилин у всіх пацієнтів з
ознаками та симптоми ГКС.
4.1. ЕКГ може передаватися для дистанційної інтерпретації лікарем або
для скринінгу на ІМПST належним чином підготовленим постачальникам EMД з допомогою чи без допомоги комп'ютерної інтерпретації.
4.2. У випадку наявності ІМ необхідно повідомити про це приймальне
відділення лікарні.
4.3. Проведення періодичних ЕКГ є бажаним.
4.4. Усі результати ЕКГ повинні бути доступними для лікарів у
приймальному відділенні лікарні, куди пацієнта госпіталізовано чи доставлено з
місця події після госпіталізації, ЕКГ може бути направлена до лікарні під час
госпіталізації, якщо це можливо.
5. Надайте пацієнту ацетилсаліцилову кислоту; бажано без
кишковорозчинної оболонки (доза від 162 до 325 мг).
6. Забезпечте в/в доступ.
7. Застосуйте гліцерилу тринітрат 0,4 мг сублінгвально, за необхідності
можливо повторити процедуру з інтервалом в 3-5 хвилин за умови, що
систолічний артеріальний тиск вище 100 мм.рт.ст. (якщо показник (діапазон)
нижче, то використовуйте інтервал в 3 хвилини).
8. Анальгезія рекомендована при ІМ з підвищенням ST та коли
дискомфорт у грудях не відповідає на нітрати. Морфін слід застосовувати з
обережністю при нестабільній стенокардії (НС)/не-ІМПST через підвищену
смертність.
9. Рішення про транспортування повинно базуватись на наявних ресурсах
системи охорони здоров’я.
Безпека пацієнта
1. Огляньте пацієнта на наявність ознак погіршення стану - аритмія, біль у
грудях, задишка, зміна рівня свідомості/втрата свідомості або інші ознаки
шоку/гіпотензії.
2. Проведіть серію записів ЕКГ в 12-відведеннях (особливо коли є зміни
клінічного стану пацієнта).
Корисна інформація для навчання
Ключові пункти
Гострий коронарний синдром може проявлятися нетиповим болем,
нечіткими або лише загальними скаргами.
Відповідні результати оцінювання
Необхідно отримати повний список препаратів, що приймає пацієнт. Це
особливо важливо для лікаря у приймальному відділенні, оскільки він має
знати, чи приймає пацієнт бета-блокатори, блокатори кальцієвих каналів,
клонідин, дигоксин, антикоагулянти та препарати для лікування еректильної
дисфункції або легеневої гіпертензії.
Ключові елементи документації
1. Час початку симптомів.
2. Час від контакту ЕМД з пацієнтом до моменту отримання результатів
ЕКГ в 12-відведеннях.
3. Час введення ацетилсаліцилової кислоти або причина невведення.
4. Час виявлення ІМ.
Протокол надання екстреної медичної допомоги
ПРИ БРАДИКАРДІЇ
 Пов’язані терміни
Пов’язані терміни
Блокада серця, атріовентрикулярна вузлова брадикардія
Мета надання ЕМД
1. Підтримка адекватного рівня перфузії.
2. Лікування, яке направлене на вирішення однієї з першопричин
брадикардії:
а) гіпоксія;
б) шок;
в) атріовентрикулярна блокада другого або третього ступеня;
г) вплив токсинів (бета-блокатори, блокатори кальцієвих каналів,
фосфорорганічні сполуки, дигоксин);
ґ) порушення електролітного балансу;
д) гіпоглікемія;
е) підвищений внутрішньочерепний тиск;
є) інше.
Опис пацієнта
Критерії включення
1. Пульс нижче 60 ударів за хвилину та наявність одного з наведених
симптомів (порушення свідомості, біль в грудній клітці чи за грудниною, ознаки серцевої недостатності, синкопе, шок, поблідніння, надмірне потовиділення або ознаки гемодинамічної нестабільності.
2. Основні ритми на ЕКГ, які класифікуються як брадикардія, включають
наступні:
а) синусова брадикардія;
б) атріовентрикулярна блокада 2-го ступеню
- тип 1 – Венкебаха (Мобітц 1)
- тип 2 – Мобітц 2
в) атріовентрикулярна блокада 3-го ступеню;
г) ритмічність шлуночкової екстрасистоли.
 Надання ЕМД
Надання ЕМД
Огляд, лікування та втручання
Ведення дорослих пацієнтів
1. Контроль прохідності дихальних шляхів (за необхідності).
2. Проведення (за необхідності) кисневої терапії для досягнення
показника сатурації в межах 94-98%.
3. Почніть моніторинг стану та ЕКГ в 12-відведеннях.
4. Забезпечення в/в доступу.
5. Перевірка рівня глюкози в крові і лікування гіпоглікемії згідно настанов
«Гіпоглікемія» та «Гіперглікемія».
6. Розгляньте наступні методи терапії, якщо нестабільність гемодинаміки
продовжується:
а) атропін 0,5 мг в/в з інтервалом в 3-5 хвилин (максимальна доза – 3 мг);
б) вазопресори (у порядку переваги від кращих до гірших):
- епінефрин в/в крапельно 0,02-0,2 мкг/кг/хв до підвищення середнього
артеріального тиску вище 65 мм.рт.ст.
АБО
- епінефрин струминно (болюсно)
Підготуйте 10 мкг/мл розчин додаванням 1 мл 0,1мг/мл епінефрину до
9 мл до фізіологічного розчину, після чого введіть 10-20 мкг болюсно (1-2 мл) кожні 2 хвилини до підвищення середнього артеріального тиску вище
65 мм.рт.ст.
АБО
- норепінефрин 0,02-0,4 мкг/кг/хв в/в, титруючи до підвищення
середнього артеріального тиску вище 65 мм.рт.ст.
в) черезшкірна електрокардіостимуляція - при виконанні даної процедури
пам’ятайте про використання седативних або знеболюючих препаратів.
Безпека пацієнта
Черезшкірна електрокардіостимуляція - при виконанні даної процедури
пам’ятайте про використання знеболюючих та седативних препаратів.
Корисна інформація для навчання
Ключові пункти
1. Виявте ознаки погіршення перфузії внутрішніх органів: біль у грудях,
задишка, порушення свідомості, втрата свідомості та/або інші ознаки
шоку/гіпотензії.
2. У пацієнтів, які перенесли трансплантацію серця, відсутня відповідь на
введення атропіну.
3. Пам’ятайте про шкідливий ефект від передозування таких препаратів
як бета-блокатори, блокатори кальцієвих каналів, антидепресанти/блокатори
натрієвих каналів, дигоксин, клонідин. Якщо є підозра на передозування, дійте згідно з настановами розділу «Токсини та навколишнє середовище».
4. Можлива наявність гіперкаліємії у пацієнтів із стійкою і вираженою
брадикардією.
5. Брадикардія повинна лікуватись найменш інвазивними шляхами, з
посиленням лікування лише за потреби:
а) при блокаді серця 3-го ступеня або денервації серця (як у випадку
штучного електрокардіостимулятора) може бути відсутня реакція на атропін, і у таких випадках тимуляцію.
6. Пам’ятайте, що гострий коронарний синдром може бути причиною
брадикардії у дорослихзастосуйте хронотропні препарати (наприклад, допамін або епінефрин) або черезшкірну електрокардіостимуляцію;
б) допамін не використовується у неповнолітніх пацієнтів;
в) у випадку наростання гемодинамічної нестабільності одразу розпочніть
черезшкірну електрокардіос пацієнтів.
7. Попри те, що допамін часто рекомендують в якості ліків для
симптоматичної брадикардії, згідно з останніми дослідженнями пацієнти з
септичним або кардіогенним шоком, які отримали в якості лікування
норепінефрин, мають нижчий рівень смертності, ніж пацієнти, які отримували допамін.
8. УВАГА: Норепінефрин теоретично може викликати рефлекторну
брадикардію.
Відповідні результати оцінювання
Рекомендації відсутні
Ключові елементи документації
1. Серцевий ритм/частота серцевих скорочень.
2. Час введення, доза та відповідь на препарат.
3. Електрокардіостимуляція: час початку та зупинки, частота, енергія (в
джоулях), відповідь пацієнта.
4. Вага пацієнта.
5. Дані про пацієнта (неповнолітнього), отримані за допомогою
кольорової стрічки з показниками зросту (лише для пацієнтів, зріст яких не
перевищує граничні значення стрічки).
6. Інформація про подію, яка могла б сприяти ходу лікування
першопричин хвороби.
Протокол надання екстреної медичної допомоги
ПРИ ТАХІКАРДІЇ
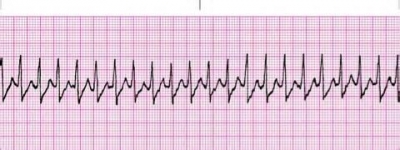
Пов’язані терміни
Суправентрикулярна тахікардія, шлуночкова тахікардія, мультифокальна
передсердна тахікардія, поліморфна шлуночкова тахікардія, піруетна тахікардія,
фібриляція передсердь, тріпотіння передсердь
Мета надання допомоги
1. Підтримка адекватного рівня оксигенації, вентиляції та перфузії.
2. Контроль частоти серцевих скорочень.
3. Відновлення нормального синусного ритму в нестабільних пацієнтів.
4. Виявлення першопричини:
а) лікарські препарати (кофеїн, дієтичні засоби, препарати для лікування
щитовидної залози, лікарські засоби від нежитю);
б) наркотичні речовини (кокаїн, амфетамін);
в) анамнез аритмії;
г) гостра та застійна серцева недостатність.
Опис пацієнта
У пацієнтів може бути підвищений пульс за віком і може також бути або
не бути пов'язаний з такими симптомами, як серцебиття, задишка, біль у грудях, синкопе/пресинкопе, порушення гемодинаміки, змінений психічний стан або інші ознаки порушення перфузії основних органів.
Критерії включення
Пульс вище 100 уд/хв у дорослих та відносна тахікардія у дітей
Ведення пацієнта
Оцінка, лікування та втручання
1. Ведення дорослих пацієнтів
1.1. Контроль дихальних шляхів (за необхідності).
1.2. Проведення (за необхідності) кисневої терапії з метою досягнення
сатурації в межах 94-98%.
1.3. Моніторинг показників життєдіяльності та запис ЕКГ в 12-
відведеннях.
1.4. В/в доступ.
1.5. Перевірка рівня глюкози в крові та лікування гіпоглікемії згідно з настановою «Гіпоглікемія».
1.6. Пам’ятайте про застосування таких додаткових терапевтичних заходів
у випадку, якщо симптоми тахікардії або гемодинамічної нестабільності
продовжуються:
1) Тахікардія з вузьким комплексом, регулярна - стабільна
суправентрикулярна тахікардія (СВТ):
а) виконайте вагусні проби;
б) аденозин 6 мг в/в з подальшим введенням 10 мл фізіологічного розчину
болюсно:
- якщо тахікардія продовжується, введіть ще 12 мг аденозину в/в
- дозволяється вводити третю дозу аденозину 12 мг в/в;
в) дилтіазем 0,25 мг/кг в/в протягом 2 хвилин:
- друга доза дилтіазему 0,35 мг/кг в/в може вводитися за потреби через
15 хвилин
- для пацієнтів старше 65 років рекомендована максимальна початкова
доза дилтіазему 10 мг в/в і максимальна повторна доза 20 мг;
г) метопролол 5 мг в/в протягом 1-2 хвилин, можна повторювати
процедуру за необхідності кожні 5 хвилин, максимальна кількість доз - 3.
2) Тахікардія з вузьким комплексом, регулярна - нестабільна:
а) виконайте синхронізовану електричну кардіоверсію (дійте згідно з
рекомендаціями виробника дефібрилятора);
б) у разі якщо пацієнт притомний - застосуйте седацію або анальгезію.
3) Тахікардія з вузьким комплексом, нерегулярна - стабільна (фібриляція
передсердь, тріпотіння передсердь, мультифокальна передсердна тахікардія):
а) дилтіазем 0,25 мг/кг в/в протягом 2 хвилин:
- друга доза дилтіазему 0,35 мг/кг в/в може вводитися за потреби через
15 хвилин
- для пацієнтів старше 65 років рекомендована максимальна початкова
доза дилтіазему 10 мг в/в і максимальна повторна доза 20 мг;
б) метопролол 5 мг в/в протягом 1-2 хвилин, можна повторювати
процедуру за необхідності кожні 5 хвилин, максимальна кількість доз - 3.
4) Тахікардія з вузьким комплексом, нерегулярна - нестабільна:
а) виконайте синхронізовану електричну кардіоверсію (дійте згідно з
рекомендаціями виробника приладу);
б) у разі, якщо пацієнт притомний - застосуйте седацію або анальгезію.
5) Тахікардія з широким комплексом, регулярна - стабільна (шлуночкова
тахікардія, суправентрикулярна тахікардія, фібриляція передсердь, тріпотіння передсердь з абераціями, пришвидшений ідіовентрикулярний ритм, тахікардія з синдромом передчасного збудження шлуночків):
а) аміодарон 150 мг в/в протягом 10 хвилин, дозволяється повторна доза;
б) прокаїнамід 20-50 мг/хв до припинення аритмії, або до зниження
систолічного тиску до 90 мм.рт.ст., або до подовження (збільшення тривалості)
комплексу QRS більше ніж на 50% або до введення максимальної дози об’ємом
17 мг/кг:
- швидкість інфузії (введення) 1-4 мг/хв
- уникайте використання прокаїноміду за наявності синдрому
подовженого інтервалу QT або ЗСН;
в) лідокаїн 1-1,5 мг/кг в/в, повторне введення дозволяється з 5 хвилинним
інтервалом та максимальною дозою в 3 мг/кг;
г) аденозин 6 мг в/в з подальшим введенням 10 мл фізіологічного розчину
(болюсно), якщо мономорфна тахікардія продовжується, введіть 12 мг
аденозину в/в.
6) Тахікардія з широким комплексом, регулярна - нестабільна:
а) виконайте синхронізовану електричну кардіоверсію (дійте згідно з
рекомендаціями виробника дефібрилятора);
б) у разі якщо пацієнт притомний - застосуйте седацію або анальгезію.
7) Тахікардія з широким комплексом, нерегулярна - стабільна (фібриляція
передсердь з абберацією, фібриляція передсердь (з наявним додатковим шляхом проведення електричного імпульсу), або поліморфна шлуночкова
тахікардія/піруетна шлуночкова тахікардія:
а) прокаїнамід 20-50 мг/хв до припинення аритмії або до зниження
систолічного тиску до 90 мм.рт.ст., або до збільшення довжини комплексу QRS більше ніж на 50%, або до введення максимальної дози об’ємом 17 мг/кг:
- швидкість інфузії 1-4 мг/хв
- уникайте використання прокаїнаміду за наявності синдрому
подовженого інтервалу QT або ЗСН;
б) при тріпотінні передсердь введіть магнію сульфат в/в в дозі 1-2 г
протягом 10 хвилин;
в) аміодарон 150 мг в/в протягом 10 хвилин:
- за необхідності можна повторно ввести ту саму дозу
- призначення аміодарону після прокаїнаміду обов’язкове (за
необхідності) для пацієнтів з синдромом Вольфа-Паркінсона-Уайта.
8) Тахікардія з широким комплексом, нерегулярна - нестабільна:
а) виконайте синхронізовану електричну кардіоверсію (дійте згідно з
рекомендаціями виробника дефібрилятора);
б) у разі якщо пацієнт притомний - застосуйте седацію або анальгезію.
Корисна інформація для навчання
Ключові пункти
1. Причини:
а) гіповолемія;
б) гіпоксія;
в) ацидоз;
г) інфаркт міокарда;
ґ) гіпо-/гіперкаліємія;
д) гіпоглікемія;
е) гіпотермія
є) вплив токсичних речовин/передозування;
ж) блокада;
з) напружений пневмоторакс;
и) тромбоз легеневий або серцевий;
і) травма;
ї) гіпертиреоз.
2. Аміодарон або прокаїнамід можуть використовуватися для контролю
частоти серцевих скорочень у пацієнтів з відсутньою чутливістю до інших
препаратів або, якщо вони не дають необхідного ефекту, як наприклад пацієнти з застійною серцевою недостатністю, у яких відсутня реакція на дилтіазем або метопролол.
Особлива увага повинна приділятися пацієнтам, які не приймають
антикоагулянтні препарати, оскільки аміодарон може спричинити кардіоверсію.
3. Введіть метопролол пацієнтам з систолічним артеріальним тиском вище
120 мм.рт.ст.
При застосуванні метопрололу можливе погіршення стану при застійній
серцевій недостатності, хронічному обструктивному захворюванні легень,
астмі, а також гіпотензії та брадикардії.
Безпека пацієнта
1. Застосовуйте одночасно лише один антиаритмічний препарат.
2. Пацієнти, які отримують метопролол або дилтіазем, мають серйозний
ризик гіпотензії та брадикардії.
3. При застосуванні кардіоверсії пам’ятайте про седацію та знеболення.
4. При нерегулярній тахікардії з широкими комплексами (фібриляція
передсердя з аберацією, як наприклад, при синдромі Вольфа-Паркінсона-Уайта та Лауна-Ганонга-Левина) уникайте застосування блокаторів
атриовентрикулярного вузла (аденозину, блокаторів кальцієвих каналів, бетаблокаторів).
5. Пацієнти з синдромом Вольфа-Паркінсона-Уайта повинні спочатку
отримати прокаїнамід, а лише потім аміодарон.
Ключові елементи документації
1. Первинний ритм та всі його зміни.
2. Час, дозування та відповідь на препарат.
3. Час проведення кардіоверсії, синхронізація, кількість спроб, джоулі та
реакція.
4. Показники ЕКГ після кожного проведення кардіоверсії.
5. Вага пацієнта.
6. Вага та зріст пацієнта (для дітей).
7. Інформація про події, яка може знадобитись в ході лікування.
Протокол надання екстреної медичної допомоги
 ПРИ КАРДІОГЕННОМУ ШОЦІ
ПРИ КАРДІОГЕННОМУ ШОЦІ
(Інформація є адаптованою версією оригінального тексту, взятого з
настанови, в основі якої лежать принципи доказової медицини)
Мета надання екстреної медичної допомоги
1. Вчасно розпочати введення інфузійних розчинів (інфузійна
ресусцитація) та вазопресорних препаратів з метою підтримки/відновлення
адекватної перфузії основних органів.
2. Визначити основні причини виникнення шоку з метою корекції та
застосування додаткової терапії за необхідності.
Опис пацієнта
Критерії включення
1. Ознаками недостатньої перфузії є:
а) порушення стану свідомості;
б) затримане/швидке капілярне наповнення;
в) гіпоксія (показник сатурації крові менше 94%);
г) зниження сечовиділення;
ґ) частота дихання більше 20/хв у дорослих або вище у дітей (див.
Таблицю 1 Нормальні життєві показники);
д) гіпотензія залежно від віку (найнижчий прийнятний показник
систолічного артеріального тиску):
- молодше одного року 60 мм.рт.ст.
- від 1 до 10 років (2) + 70мм.рт.ст.
- старше 10 років 90 мм.рт.ст.;
е) тахікардія (залежно від віку), незалежно від температури (див.
Додаток 4);
є) бради- або тахікардія;
ж) холодна/мармурова або гіперемована шкіра.
2. Можливі етіологічні причини шоку:
а) гіповолемія (недостатнє вживання рідин, надмірна втрата рідин
(наприклад, кровотеча, синдром неадекватного виділення антидіуретичних
гормонів, надмірне сечовиділення внаслідок гіперглікемії, блювання, діарея);
б) сепсис
порушення терморегуляції:
- нижче 36°C
- вище 38,5°C
- тахікардія, тепла шкіра, задишка;
в) анафілаксія (кропивниця, нудота/блювання, набряк м’яких тканин та
слизових, свистячі звуки під час дихання);
г) ознаки серцевої недостатності (гепатомегалія, патологічні дихальні
шуми - хрипіння, набряк кінцівок, розширення яремних вен).
Надання екстреної медичної допомоги:
Оцінка стану
1. Анамнез захворювання:
а) в анамнезі кровотечі з шлунково-кишкового тракту;
б) хвороби серця;
в) інсульт;
г) гарячка;
ґ) нудота/блювота, діарея;
д) частий або відсутній діурез;
е) епізоди втрати свідомості;
є) алергічні реакції;
ж) порушення імунної системи (злоякісні новоутворення, трансплантати,
аспленія);
з) ендокринні порушення;
и) наявність катетеру в центральній вені;
і) інші ризики інфекційних захворювань (розщеплення хребта або інша
анатомічна аномалія сечостатевої системи).
2. Огляд:
а) дихальні шляхи/дихання (набряк дихальних шляхів, хрипи, свист,
пульсоксиметрія, частота дихання);
б) кровообіг (ЧСС, АТ, капілярне наповнення);
в) живіт (гепатомегалія);
г) гідратація слизових оболонок;
ґ) шкіра (тургор, висип);
д) неврологія (ШКГ, сенсомоторний дефіцит).
3. Визначення типу шоку:
а) кардіогенний;
б) дистрибутивний (нейрогенний, септичний, анафілактичний);
в) гіповолемічний;
г) обструктивний (наприклад, легенева емболія, тампонада серця,
напружений пневмоторакс).
Лікування та втручання 1. Перевірте життєві показники.
1. Перевірте життєві показники.
2. Оксигенотерапія – метою є досягнення рівня сатурації крові 94-98%.
3. Кардіомоніторинг.
4. Пульсоксиметрія та капнометрія (показник менше 25 мм.рт.ст. може
бути ознакою поганої перфузії).
5. Глюкометрія, за необхідності, відповідне лікування (у разі якщо
показник нижче 3,3 ммоль/л (60 мг/дл).
6. ЕКГ.
7. Визначити рівень лактату за можливості (показник вище 2 ммоль/л є
патологією).
8.Забезпечте в/в доступ - у разі невдачі після двох спроб або протягом
90сек., необхідно забезпечити в/к доступ.
9. В/в рідини (30 мл/кг ізотонічної рідини; максимум 1 літр) протягом
менш ніж 15 хвилин, використовуючи метод забору рідини в шприц і введення
його через в/в катетер (переважно у дітей). Можна повторити тричі, в
залежності від загального стану пацієнта.
10. Якщо в анамнезі надниркова недостатність або довготривала
стероїдна залежность, забезпечте:
а) гідрокортизону сукцинат, 2 мг/кг (максимальна доза - 100 мг) в/в в/м
(пріоритетний метод)
АБО
б) метилпреднізолон, 2 мг/кг в/в (максимальна доза - 125 мг).
11. Вазопресори (у разі відсутності реакції на інфузійну терапію):
а) кардіогенний, гіповолемічний, обструктивний шок:
- норепінефрин - наразі наявні свіжі докази щодо ефективності
застосування норепінефрину в якості основного засобу. Попри те, що допамін
зазвичай рекомендують для лікування симптоматичної брадикардії, останні
дослідження вказують на те, що за наявності у пацієнта кардіогенного або
септичного шоку застосування норепінефрину призводить до меншої кількості
летальних випадків порівняно з допаміном (початкова доза норепінефрину -
0,05-0,5 мкг/кг/хв, титрувати до досягнення ефекту)
- застосуйте епінефрин 0,05-0,3 мкг/кг/хв
- застосуйте допамін 2-20 мкг/кг/хв
б) дистрибутивний шок (за виключенням анафілактичного шоку):
- застосуйте норепінефрин, 0,05 мкг/кг/хв.
Безпека пацієнта
Розпізнавання кардіогенного шоку - якщо стан пацієнта погіршується
після інфузійної терапії, з’являються хрипи або розвивається гепатомегалія, слід підозрювати наявність кардіогенного шоку і зупинити інфузійну терапію.
Відповідні результати оцінювання
Знижена перфузія, яка проявляється зміненим психічним станом або
порушенням капілярного наповнення чи пульсу, зниженням діурезу (менше
1 мл/кг/год) вказує на:
а) кардіогенний, гіповолемічний, обструктивний шок: капілярне
наповнення довше 2 секунд, слабкий периферійний пульс, прохолодні кінцівки;
б) дистрибутивний шок: різке капілярне наповнення, обмежуючий
периферичний пульс.
Ключові елементи документації
1. Введені препарати.
2. Усі життєві показники з повторною оцінкою кожні 15 хвилин або за
потребою.
3. Рівень лактату (за можливості).
4. Оцінка неврологічного стану (див. Додаток 3).
Протокол надання екстреної медичної допомоги
 ПРИ НАБРЯКУ ЛЕГЕНЬ
ПРИ НАБРЯКУ ЛЕГЕНЬ
Пов’язані назви
Хронічна (застійна) серцева недостатність, респіраторний дистрес,
респіраторна недостатність, гострий респіраторний дистрес, інфаркт міокарду, тромбемболія легеневої артерії, ХОЗЛ, астма, анафілаксія
Мета надання допомоги
1. Зниження проявів дихальної недостатності та ускладненого дихання.
2. Підтримка адекватної оксигенації та перфузії.
3. Спрямування зусиль на зниження післянавантаження та посилення
переднавантаження.
Ведення пацієнта
Оцінка стану
1. Анамнез:
a) використання діуретиків та дотримання графіку їх вживання;
б) збільшення ваги;
в) набряк ніг;
г) ортопное.
2. Обстеження:
a) дихальні шуми - тріск/хрипи;
б) набряк нижніх кінцівок;
в) напруження яремних вен;
г) кашель та/або продуктивний кашель з рожевою/пінистою мокротою;
ґ) пітливість;
д) дискомфорт у грудях;
е) гіпотензія;
є) шок;
ж) респіраторна недостатність, оцініть:
- здатність пацієнта розмовляти повними реченнями
- участь допоміжних дихальних м’язів.
Лікування та втручання
1. Контролюйте дихальні шляхи.
2. Проведіть кисневу терапію, мета - сатурація на рівні 94-98%.
3. Розпочніть первинний моніторинг стану та запишіть ЕКГ. 4. Забезпечте в/в доступ.
4. Забезпечте в/в доступ.
5. Гліцерилу тринітрат 0,4 мг сублінгвально, можна повторити кожні 3-
5 хвилин поки систолічний тиск вище 100 мм.рт.ст. (якщо немає протипоказань
у встановленні проміжку часу, використовуйте показник 3 хвилини).
6. ППТД/ДППТД - розгляньте інтубаційну трубку у разі вираженої
дихальної недостатності або у разі відсутності покращення після застосування менш інвазивних методів.
Безпека пацієнта
Рекомендації відсутні
Корисна інформація для навчання
Ключові пункти
1. Диференційний діагноз:
a) інфаркт міокарду;
б) хронічна (застійна) серцева недостатність;
в) анафілаксія;
г) астма;
ґ) аспірація;
д) ХОЗЛ;
е) плевральний випіт;
є) пневмонія;
ж) емболія легеневої артерії;
з) тампонада перикарду;
и) інтоксикація.
2. Неінвазивна вентиляція з позитивним тиском:
a) протипоказання:
- гіповентиляція
- змінений стан свідомості
- порушення прохідності дихальних шляхів
- ризик аспірації
- пневмоторакс
- травма/опіки обличчя
- систолічний тиск нижче 90 мм.рт.ст.
- нещодавня операція ротоглотки, трахеї, бронхів;
б) користь:
- підвищення оксигенації та перфузії за рахунок менших зусиль для
дихання
- попередження ателектазу альвеол
- покращення здатності легень до розширення
- зниження ЧД та послаблення дихальних зусиль, ЧСС та систолічного
тиску
- покращення доставки бронходиляторів
- зменшення переднавантаження та постнавантаження, покращення
серцевого викиду;
в) ускладнення:
- найчастіше це - страх і тривога
- теоретично є ризик гіпотензії та пневмотораксу, оскільки неінвазивна
вентиляція з позитивним тиском підвищує внутрішньогрудний тиск, який в
свою чергу знижує венозне повернення та серцевий викид
- синусит
- абразія (потертості) шкіри
- кон’юнктивіт - мінімізація ризику за рахунок використання маски
правильного розміру
- можливість баротравми - пневмоторакс або пневмомедіастинум (рідко).
3. Дозвольте пацієнту зайняти комфортне положення - може прогресувати
декомпенсація, якщо пацієнта заставляти лежати.
4. Хронічна (застійна) серцева недостатність є типовою причиною
набряку легень - інші причини включають:
a) медикаменти;
б) вплив висоти;
в) ниркова недостатність;
г) ураження легень газами або серйозною інфекцією;
ґ) важка травма.
5. Застосування нітратів треба уникати, якщо пацієнт протягом останніх
48 годин застосовував інгібітори фосфодіестерази. Приклади: силденафіл,
варденафіл, тадалафіл, які приймаються при еректильній дисфункції та
легеневій гіпертензії. Також уникайте в/в введення епростенолу або
трепростенілу, які застосовуються при легеневій гіпертензії.
7. Застосування фуросеміду не рекомендоване на долікарняному етапі.
8. Нітрати несуть об’єктивні та суб’єктивні покращення і можуть знизити
успішність спроб інтубації, можливість інфаркту міокарду (ІМ) та смертність.
Велика доза нітратів може одночасно зменшити попереднє навантаження і
потенційно збільшити серцевий викид. Оскільки більшість пацієнтів мають
підвищений артеріальний та венозний тиск, часте застосування нітратів може
знадобитися для контролю АТ та постнавантаження. Терапія з високими дозами
Ключові елементи документації
1. Життєві показники.
2. Киснева сатурація.
3. Час проведення втручань.
4. Відповідь на втручання.
Протокол надання екстреної медичної допомоги
ПРИ ГІПЕРГЛІКЕМІЇ
 Пов’язані назви
Пов’язані назви
Діабетичний кетоацидоз (ДКА), гіперосмолярний гіперглікемічний стан, гіперосмолярна некетонемічна кома, діабет
Мета надання допомоги
Зменшити негативний вплив гіперглікемії шляхом:
а) правильного застосування моніторингу рівня глюкози;
б) правильної регідратації при гіперглікемії.
Надання допомоги пацієнту
Оцінка стану
1. Моніторинг.
Перевірка рівня глюкози.
2. Вторинне обстеження щодо зміни рівня глюкози в крові:
а) загальний: оцініть наявність тахікардії, гіпотензії, тахіпное;
б) очі - оцініть наявність «западання» очей внаслідок дегідратації;
в) ніс/рот/вуха - оцініть наявність висихання слизової оболонки або
прикус язика внаслідок судом;
г) неврологічний:
- оцініть стан свідомості за ШКГ
- оцініть наявність фокального неврологічного дефіциту - моторного та
сенсорного.
3. Оцініть на можливий супутній сепсис та септичний шок (див.
настанову «Шок»).
4. Зніміть ЕКГ у 12-відведеннях для оцінки наявності підвищених Тзубців або інших аномалій, що пов’язані з гіперкаліємією.
Лікування та втручання
1. При зміненому рівні свідомості, інсульті або сепсисі/септичному шоці
надавайте допомогу згідно з настановою «Порушення психічного стану»,
«Підозра на інсульт/Транзиторна ішемічна атака» або «Шок».
2. За наявності ознак гіперкаліємії розпочніть в/в введення рідин та
застосуйте:
а) кальцію хлорид – 1 г в/в протягом 5 хвилин, впевніться в прохідності
системи і не перевищуйте дозу вище 1 мл на хвилину
АБО
б) кальцію глюконат – 2 г в/в протягом 5 хвилин з постійним
моніторингом серцевих ритмів.
3. За наявності гіперкаліємії, введіть бікарбонат натрію 1 ммоль/кг
(максимальна доза - 50 ммоль) в/в болюсно протягом 5 хвилин та застосуйте
сальбутамол 5 мг невеликим порціями через небулайзер.
4. Якщо показник глюкози вище 14 ммоль/л (250mg/dL) з ознаками
дегідратації, блюванням, болем у животі або зміненому стану свідомості.
Введіть додатково болюсно об’єми фізіологічного розчину:
а) дорослі: нормальний фізіологічний розчин 1 л болюсу в/в; повторний
огляд та повторне вливання 1 літру за необхідності;
б) діти: нормальний фізіологічний розчин 10 мл/кг болюсу в/в; повторний
огляд і повторне введення за необхідності з максимальною дозою до 40 мл/кг.
5. Повторно оцініть стан пацієнта:
а) повторно оцініть стан свідомості, життєві показники та ознаки
дегідратації;
б) за наявності змін стану свідомості повторно оцініть показники глюкози
та надайте відповідну допомогу, якщо розвинулась гіпоглікемія.
6. Госпіталізація.
Транспортуйте до найближчого приймального відділення.
Безпека пацієнта
1. Занадто агресивне введення рідин при гіперглікемії може спричинити
церебральний набряк або небезпечну гіпонатріємію:
а) уважно слідкуйте за зміною свідомості, ознаками підвищеного
внутрішньочерепного тиску та негайно припиніть вливання рідин, підніміть
узголів’я ліжка за наявності ознак підвищеного внутрішньочерепного тиску;
б) повторно огляньте і контролюйте дихальні шляхи.
2. Безсимптомна гіперглікемія не несе загрози для пацієнта, в той час як
неправильні, агресивні втручання з контролю рівня цукру у крові можуть
завдати шкоди.
Корисна інформація для навчання
Ключові пункти
1. Настання ДКА у дітей, як правило, проявляється нудотою, блюванням,
болем в животі та/або частим діурезом.
2. Для виявлення причин гіперглікемії скористайтеся правилом трьох І:
а) інсулін - це стосується будь-яких змін в прийомі інсуліну або
пероральних ліків, в тому числі недотримання прийому або несправність
інсулінової помпи;
б) ішемія - пов’язана з тим, що іноді гіперглікемія виступає показником
фізіологічного стресу у пацієнта і може вказувати на ішемію міокарда;
в) інфекція - інфекція може спричиняти порушення в контролі рівня цукру
в крові.
Відповідні результати оцінювання
1. Супутня травма.
2. Біль у животі, «фруктовий запах при диханні» і швидке глибоке
дихання (дихання Куссмаула) може бути пов’язане з ДКА.
Ключові елементи документації
1. Документація фактів повторної оцінки життєвих показників та стану
свідомості після введення в/в рідин.
2. Документування показника рівня глюкози (якщо це в межах практики)
за необхідності.
Протокол надання екстреної медичної допомоги
ПРИ ГІПОГЛІКЕМІї

 Пов’язані назви
Пов’язані назви
Гіпоглікемічна кома
Мета надання допомоги
Зменшити вплив гіпоглікемії шляхом:
а) правильного застосування моніторингу рівня глюкози;
б) лікування симптоматичної гіпоглікемії.
Опис пацієнта
Критерії включення
1. Дорослі або неповнолітні пацієнти з показником глюкози нижче
3,5 ммоль/л (60 мг/дл) та симптомами гіпоглікемії.
Надання допомоги пацієнту
Оцінка стану
1. Моніторинг.
Перевірка рівня глюкози
2. Вторинне обстеження стосовно змінених рівнів глюкози:
а) оцініть наявність автоматичних зовнішніх пристроїв доставки інсуліну
(інсулінова помпа);
б) серцево-судинна система - оцініть наявність тахікардії та гіпотензії;
в) очі - оцініть наявність «запавших» очей внаслідок дегідратації;
г) ніс/рот/вуха - оцініть наявність висихання слизової оболонки або
прикус язика внаслідок судом;
ґ) неврологічний огляд:
- оцініть стан свідомості за ШКГ
- оцініть наявність фокального неврологічного дефіциту - моторного та
сенсорного.
Лікування та втручання
1. При зміненому рівні свідомості або інсульті лікування відповідно до
настанови «Порушення психічного стану» або «Підозра на інсульт/Транзиторна ішемічна атака» відповідно.
2. При показнику глюкози 3,3 ммоль/л (60 мг/дл) та нижче введіть один з наведених препаратів.
2.1. Притомний пацієнт з прохідними дихальними шляхами:
а) глюкоза, перорально (у формі таблеток глюкози, гелю глюкози,
трубочок з льодяною кіркою тощо)
- дорослі: доза - 25 г
- діти: доза – 0,5-1 г/кг
2.2. Непритомний пацієнт або, який самостійно не здатний контролювати
дихальні шляхи:
а) декстроза в/в - вводьте з поступовим збільшенням дози до поліпшення
стану свідомості або досягнення максимальної кумулятивної дози.
Максимальна доза для дорослих:
25 г 10-50% декстрози в/в
- 50 мл 50% декстрози
- 100 мл 25% декстрози
- 250 мл 10% декстрози
б) глюкагон в/м/назально
Дорослі: 1 мг в/м/назально
в) видаліть або відключіть інсулінову помпу, якщо вона заважає
завершенню вищенаведених процедур.
2.3. Для пацієнтів з інсуліновою помпою, у яких наявна гіпоглікемія з
пов’язаним з нею зміненим станом свідомості (ШКГ<15 балів):
а) зупинити помпу або від’єднати, якщо пацієнт не може самостійно
ковтати пероральну глюкозу або, якщо спеціалізована допомога недоступна;
б) залиште помпу у робочому положенні, якщо пацієнт здатний
самостійно ковтати і отримує спеціалізовану допомогу.
3. Повторно оцініть стан пацієнта:
а) повторно оцініть життєві показники та стан свідомості;
б) повторно перевірте рівень глюкози, якщо відсутні зміни свідомості та
прояву гіпоглікемії; немає необхідності повторного визначення глюкози, якщо свідомість повернулася до норми;
в) якщо максимальна доза глюкози не призвела до еуглікемії та
нормалізації свідомості:
- транспортуйте до найближчого приймального відділення для
подальшого лікування стійкої гіпоглікемії
- оцініть наявність альтернативних причин зміни свідомості
- продовжуйте лікування з використанням розчинів декстрози як
зазначено вище;
4. Госпіталізація:
а) якщо симптоми гіпоглікемії продовжуються, транспортуйте до
найближчого приймального відділення;
б) пацієнти з гіпоглікемію, які мали судоми, повинні бути доставлені до
приймального відділення незалежно від стану свідомості та відповіді на
терапію;
в) якщо симптоми гіпоглікемії пройшли після лікування, то пацієнта
можна залишити без госпіталізації, якщо:
- повторне визначення глюкози більше 4,4 ммоль/л (80 мг/дл)
- пацієнт інсулін або метформін для контролю діабету
- відновлення свідомості без фокальних неврологічних симптомів/ознак
після введення глюкози/декстрози
- пацієнт може самостійно вживати їжу, збагачену вуглеводами
- пацієнт або опікун відмовляються від транспортування і працівники
ЕМД з цим погоджуються
- хтось відповідальний буде поруч з пацієнтом
- відсутність серйозних супутніх симптомів, таких як, наприклад: біль в
грудях, задишка, судоми, інтоксикація
- однозначна причина гіпоглікемії була виявлена (наприклад,
нерегулярний прийом їжі).
Безпека пацієнта
1. 10% декстрозу можна безпечно застосовувати у пацієнтів усіх вікових
груп.
2. 50% декстроза може викликати локальне ушкодження тканин, якщо
вона вийде в тканини через ушкоджену вену і може спричинити гіперглікемію.
Також, 50% декстроза іноді викликає незначне покращення стану.
Системи EMД можуть розглядати можливість застосування не більше
25% концентрації декстрози для лікування гіпоглікемії у дорослих.
3. Для дітей молодше 8 років необхідно застосовувати концентрацію
декстрози не більше 25%.
4. Для немовлят та дітей молодше 1 місяця максимальна концентрація
декстрози для використання становить 10-12,5%.
5. Сульфонілсечовина (наприклад, глібурид, гліпизид тощо) мають довгий
період напіврозпаду - 12-60 годин. Пацієнти з лікованою гіпоглікемією та, які
застосовують ці препарати, мають високий ризик рецидиву симптомів, тому
часто потребують госпіталізації.
Ключові пункти
1. Пам’ятайте про можливість використання діабетичних препаратів у
формі таблеток при гіпоглікемії.
2. За можливості попросіть членів сім’ї відімкнути інсулінову помпу-дозатор.
3. Пам’ятайте про можливість свідомого передозування гіпоглікемічними
засобами.
4. Не переводьте гіпоглікемію в гіперглікемію. Повільно вводьте рідини,
що містять декстрозу в/в до покращення стану свідомості або досягнення
максимальної дози.
Ключові елементи документації
1. Документація фактів повторної перевірки життєвих показників та стану
свідомості після введення в/в рідин.
2. Документування показника рівня глюкози (якщо дозволяє рівень
практики) за необхідності.
Протокол надання екстреної медичної допомоги
ПРИ АНАФІЛАКТИЧНІЙ ТА АЛЕРГІЧНІЙ РЕАКЦІЇ
(Адаптовано з заснованої на доказах настанови, розробленої з
використанням Національної Моделі процесу розробки настанови на основі
доказової медицини)
Пов’язані назви
Анафілактичний шок
Мета надання допомоги
1. Провести своєчасну терапію з приводу загрозливих для життя реакцій
на відомі або підозрювані алергени, а також запобігання шоку та колапсу.
2. Проведення симптоматичного лікування для зменшення симптомів, що
були викликані відомими або підозрюваними алергенами.
Опис пацієнта
Критерії включення
Пацієнти усіх вікових груп з підозрою на алергічну реакцію та/або
анафілаксію
Критерії виключення
Рекомендації відсутні
Ведення пацієнтів
Оцінка стану
1. Оцініть прохідність дихальних шляхів та наявність набряку ротової
порожнини.
2. Аускультуйте грудну клітку для виявлення свистячих звуків та оцініть
дихальні зусилля.
3. Оцініть адекватність перфузії.
4. Оцініть наявність ознак анафілаксії.
4.1. Анафілаксія - ускладнення, яке характеризується гострим проявом у
вигляді:
а) подразнення шкіри (кропивниця) та/або слизової оболонки з
одночасним порушенням дихання або зниженням АТ (артеріальний тиск) чи
появи ознак дисфункції органу-мішені
АБО
б) гіпотензії у пацієнтів після впливу відомого алергену:
- дорослі: систолічний тиск менше 90
- діти: Патологічні життєві показники (див. Додаток 4)
АБО
в) два або більше з наведених симптомів проявляються одразу після дії
потенційного алергену:
- подразнення шкіри та/або слизової оболонки (кропивниця, свербіж,
набряк язика/губ), подразнення шкіри відсутнє у 40% випадків анафілаксії
- порушення дихання (диспное, свист, стридор, гіпоксемія)
- стійкі симптоми в шлунково-кишковому тракті (блювання, біль у животі,
діарея)
- гіпотензія або пов’язані симптоми (втрата свідомості, гіпотензія,
нетримання сечі).
4.2. Алергічні реакції, не пов’язані з анафілаксією.
64
Ознаки зачіпають лише одну систему органів (наприклад, локалізований
ангіоневротичний набряк, який не порушує прохідність дихальних шляхів або
не пов’язаний з блюванням; тільки висип).
Лікування та втручання
1. Якщо є ознаки алергічної реакції без наявних ознак анафілаксії -
перейдіть до 4 кроку.
2. Якщо є ознаки анафілаксії, введіть епінефрин (1 мг/мл) з такою дозою
та шляхом введення:
а) дорослі (25 кг або більше) 0,3 мг в/м в верхньо-зовнішню поверхню
стегна;
б) діти (менше 25 кг): 0,15 мг в верхньо-зовнішню поверхню стегна;
в) епінефрин 1 мг/мл може вводитися через набирання з ампули або
автоматичного шприца (за наявності).
3. При кропивниці або свербіжу введіть дифенгідрамін 1 мг/кг,
максимальна доза - 50 мг в/м, в/в, перорально:
а) в/в застосування рекомендується за наявності тяжкого шоку;
б) для підсилення дії дифенгідраміну при кропивниці можна одночасно
вводити антигістамінні препарати (блокатори Н2 гістамін рецепторів (наприклад
- фамотидин, циметидин), шляхи введення - в/в, перорально у поєднанні з
дифенгідраміном.
4. За наявності порушення дихання з характерними свистячими звуками,
ви можете ввести:
а) сальбутамол 2,5-5 мг через небулайзер
ТА/АБО
б) епінефрин 1 мг/мл, 5 мл через небулайзер.
5. За наявності стридору можна ввести епінефрин 1 мг/мл, 5 мл через
небулайзер.
6. Якщо ознаки анафілаксії та гіпоперфузії продовжуються після введення
першої дози епінефрину, додаткове введення епінефрину (в/м) можна проводити
кожні 5-15 хвилин з використанням наведених вище доз.
7. За наявності ознак гіпоперфузії також введіть 20 мл/кг ізотонічного
розчину (фізіологічний розчин або комбінований лікарський засіб зі складом
натрію хлорид + калію хлорид + натрію лактат + кальцію хлориду) протягом 15 хвилин в/в або в/к, повторіть процедуру за необхідності при наявності ознак іпоперфузії.
8. При судинному колапсі введіть епінефрин в/в методом крапельниці
(0,5 мкг/кг/хвилина) (гіпотензія, що супроводжується зміною свідомості,
блідістю шкіри, надмірним потовиділенням та/або затримкою капілярного
наповнення), незважаючи на повторні в/м дози епінефрину в комбінації з
болюсами ізотонічних рідин дозою не менше 60 мл/кг.
9. Негайно транспортуйте пацієнта, паралельно проводячи постійну
оцінку та моніторинг стану. Моніторинг серцевих ритмів не є обов’язковим,
проте, може знадобитися, якщо в анамнезі є серцеві захворювання або пацієнту вже вводили кілька доз епінефрину.
Безпека пацієнта
1. Час до введення епінефрину.
2. Концентрація епінефрину по відношенню до шляху введення.
3. Дозування препаратів має базуватись на вазі пацієнта.
Корисна інформація для навчання
Ключові пункти
1. Алергічна реакція та анафілаксія є серйозною проблемою і можуть
нести загрозу життю. Це відповідь організму на проникнення чужорідного
протеїну (наприклад - їжа, лікарські засоби, пилок, жало комахи або будь-яка
вжита або введена вдихом субстанція). Локальна алергічна реакція (наприклад ропивниця або набряк Квінке, який не блокує дихальні шляхи) може лікуватись введенням антигістамінних препаратів. За підозри на анафілаксію працівники ЕМД мають застосовувати епінефрин як препарат першої лінії лікування. Серцево-судинний колапс може статися одномоментно без попереднього прояву шкірних та дихальних симптомів. Важливим є постійний моніторинг дихальних шляхів та дихання пацієнта.
2. Попри розповсюджену думку, що кожен випадок анафілактичного шоку
супроводжується таким шкірними проявами як набряк слизової оболонки чи
почервоніння шкіри, велика кількість подібних випадків анафілаксії проходить без прояву подібних симптомів на перших стадіях. Більше того, більшість фатальних реакцій внаслідок анафілаксії, спричиненої прийомом їжі у дітей, не були пов’язані з наявністю симптомів на шкірі пацієнта.
3. Детальна оцінка та високий рівень підозри необхідні в усіх
потенційних алергічних пацієнтів - розгляньте:
а) анамнез алергічних проявів:
- початок і локалізація
- укус або ужалення комахою
- алергія на їжу
- алергія на одяг, миючі засоби
- анамнез останньої реакції
- медичний анамнез;
б) ознаки та симптоми:
- свербіж або почервоніння
- кашель, дихання зі свистом або порушення дихання
- дискомфорт у грудях або набряк горла
- гіпотензія або шок
- стійкі шлунково-кишкові прояви (блювання, нудота, діарея)
- порушення свідомості;
в) інші важливі деталі:
- ангіоневротичний набряк (викликаний застосуванням препаратів)
- аспірація/обструкція дихальних шляхів
- втрата свідомості
- астма або хронічне обструктивне захворювання легень
- серцева недостатність.
4. Прояви зі сторони шлунково-кишкового тракту найчастіше пов’язані з
анафілаксією внаслідок прийому їжі, проте може спричинятися і іншими
речовинами:
а) свербіж в ротовій порожнині часто є першим симптомом, який
спостерігається у пацієнтів з анафілаксією, спричиненою прийомом їжі;
б) спазми в животі також є типовим симптомом, також часто присутні
нудота, блювання та діарея.
5. Пацієнти з астмою мають великий ризик важкої алергічної реакції.
6. Нема достатньо доказів ефективності застосування стероїдних
препаратів для контролю алергічних реакцій та/або анафілаксії.
7. Існують протиріччя серед експертів з доказами низької якості щодо
застосування епінефрину в/м для контролю стану після дії відомого алергену на пацієнта, який мав в анамнезі анафілактичний шок.
Відповідні результати оцінювання
1. Наявність/відсутність ангіоневротичного набряку.
2. Наявність/відсутність порушення дихання.
3. Наявність/відсутність порушення кровообігу.
4. Генералізована або локалізована кропивниця.
5. Реакція на лікування.
Ключові елементи документації
1. Введені препарати.
2. Доза та концентрація введеного епінефрину.
3. Шлях введення епінефрину.
4. Час введення епінефрину.
5. Ознаки та симптоми у пацієнта.
Зміст
|
Назва |
стор |
|
Передмова |
3 |
|
Список скорочень |
4 |
|
Протокол надання екстреної медичної допомоги при бронхоспазмі. (Бронхіальна астма або ХОЗЛ) |
6 |
|
Протокол надання екстреної медичної допомоги при гострому коронарному синдромі, інфаркті міокарда з підйомом сегмента ST |
9 |
|
Протокол надання екстреної медичної допомоги при брадикардії |
12 |
|
Протокол надання екстреної медичної допомоги при тахікардії |
15 |
|
Протокол надання екстреної медичної допомоги при кардіогенному шоці |
19 |
|
Протокол надання екстреної медичної допомоги при набряку легень |
23 |
|
Протокол надання екстреної медичної допомоги при гіперглікемії |
27 |
|
Протокол надання екстреної медичної допомоги при гіпоглікемії |
30 |
|
Протокол надання екстреної медичної допомоги при анафілактичній та алергічній реакції |
34 |
ЛІТЕРАТУРА:
- Наказ МОЗ Украни від 05.06.2019р. №1269 «Про затвердження та впровадження медико-технологічних документів зі стандартизації екстреної медичної допомоги».
- Екстрена медична допомога: догоспітальний етап. Новий клінічний протокол».
- Закон України «Про екстрену медичну допомогу» від 07.09.2022р. №2581- IX.
- Наказ МОЗ України від 09.03.2022р. №441 «Про затвердження порядків надання домедичної допомоги особам при невідкладних станах».
- Закон України «Основи законодавства України про охорону здоров’я».
1


про публікацію авторської розробки
Додати розробку
