Курсова робота на тему: Вплив морфологічних змін жіночої та чоловічої статевих систем на розвиток безпліддя
Національний університет «Чернігівський колегіум» імені Т.Г. Шевченка
Кафедра біології
Курсова робота на тему:
Вплив морфологічних змін жіночої та чоловічої статевих систем на розвиток безпліддя
Студентки: курсу 43-бх групи природничо-математичного факультету Короткої Вікторії Вікторівни
Керівник: ст.викладач кафедри біології Тюпіна Н.В.
Національна шкала ________________
Кількість балів: ______
Оцінка: ECTS _____
Чернігів - 2020
Зміст
РОЗДІЛ 1. ПОНЯТТЯ ПРО БЕЗПЛІДДЯ............................................................. 5
1.1. Морфологія будови жіночої та чоловічої статевих систем......................... 5
РОЗДІЛ 3. ДОСЛІДЖЕННЯ ПРИЧИН ВИНИКНЕННЯ БЕЗПЛІДДЯ.............. 16
3.2. Дослідження основних причин виникнення змін, що ведуть до безпліддя 23
СПИСОК ВИКОРИСТАНИХ ДЖЕРЕЛ............................................................. 27
ВСТУП
Актуальність теми полягає в тому, що безпліддя в сім'ї - одна з найбільш важливих проблем сучасного акушерства та гінекології, тому що 10-20 % сімей в усіх країнах Європи скаржаться на затримку настання вагітності, а 3-5 % цих сімей взагалі залишаються стерильними. Оскільки за останні роки ВООЗ визнало безпліддя як хворобу жінки і чоловіка, то виникла потреба забезпечити цій категорії хворих лікування, на зразок тих хворих, які мають незворотні анатомічні вади чи фізіологічні відхилення.
За визначенням ВООЗ, безплідним вважається шлюб, у якому, незважаючи на регулярне статеве життя без застосування протизаплідних засобів, у дружини не виникає вагітність впродовж року за умови, що подружжя знаходиться в репродуктивному віці.
Сучасними науковими дослідженнями встановлено, що безпліддя у чоловіків виникає в результаті численних патологічних процесів, які, шкідливо впливаючи на внутрішні органи, ендокринні залози, центральну нервову систему і статеві залози, викликають дистрофічні зміни в сім’яних канальцях і проміжній тканині яєчок, сприяють розвитку патоспермії.
Різновидами жіночого безпліддя є: ендокринне, в т.ч. порушення овуляції (35-40%); трубно-перитонеальне (20-30%); пов'язане з різними гінекологічнми захворюваннями (15-25%); імунологічне (2-10%), психогенне безпліддя (3%20%). Більшість пацієнток головною причиною без пліддя вважають фізичний стан організму, і тільки незначна кількість жінок занепокоєні надмірною стресогенністю життя і власним психоемоційним станом [1].
Проблема безпліддя була актуальною у всі часи, тому вивчення змін жіночої та чоловічої статевої системи, які впливають на розвиток безпліддя розширює поняття причин виникнення цієї патології.
Об’єкт дослідження: жіноча та чоловіча статеві системи
Предмет дослідження: з’ясувати порушення в функціонуванні чоловічої та жіночої статевих систем.
Мета роботи: з’ясувати, які зміни жіночої та чоловічої статевих систем впливають на розвиток безпліддя.
Завдання роботи:
1. Дати визначення безпліддю та розглянути його типи.
2. Описати функціональні зміни в статевих системах чоловіка та жінки, які ведуть до безпліддя.
3. Дослідити основні причини виникнення змін, які ведуть до безпліддя.
РОЗДІЛ 1 ПОНЯТТЯ ПРО БЕЗПЛІДДЯ
1.1. Морфологія будови жіночої та чоловічої статевих систем
Статева система – сукупність органів, які забезпечують статеве розмноження. Для людини властиве статеве розмноження із внутрішнім заплідненням. Спостерігається роздільностатевість із явищем статевого диморфізму (відмінність ознак чоловічої та жіночої особин роздільностатевих видів) [3].
Будова та функції чоловічих статевих органів.
Рис.1
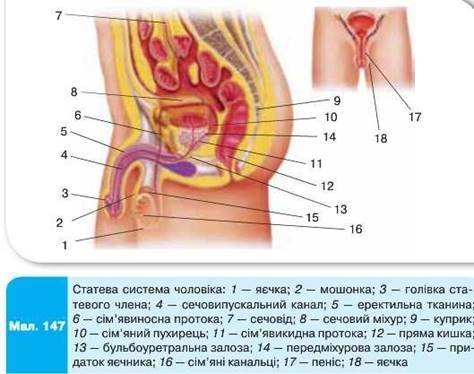
Внутрішні статеві органи: яєчко з придатками, сім'яні міхурці, передміхурова залоза (простата), залози цибулини сечівника [14].
Яєчко з придатками - парні статеві залози, які містяться в мошонці; складаються із сім'яних канальці в та проміжних клітин. Придаток проходить по задній частині кожного яєчка. Функції: утворення сперматозоонів та гормонів (тестостерон). Дозрівання сперматозоонів (у придатках упродовж 2 тижнів).
Сім'яні міхурці - парні залози між дном сечового міхура і прямою кишкою. Виробляють секрет, який входить до складу сперми (забезпечує поживними речовинами і рухливість сперматозоонів).
Передміхурова залоза (простата) - залоза навколо початкової частини сечівника, розташована під сечовим міхуром. Виробляє секрет, який входить до складу сперми (забезпечує пересування сперматозоонів).
Залози цибулини сечівника - залоза поблизу заднього кінця цибулини статевого члена. Виробляє слиз, який захищає сечівник від подразнення сечею.
Зовнішні статеві органи: статевий член (пеніс), мошонка [3].
Статевий член (пеніс) - складається з печеристих тіл, здатних наповнюватися кров'ю (ерекція). Має корінь, тіло, головку з крайньою плоттю. Забезпечує статевий акт, виведення сперми, сечі.
Мошонка - вип'ячування шкіри тіла. Містить яєчка, їх придатки і сім'яні протоки.
Будова та функції жіночих статевих органів.
Рис.2
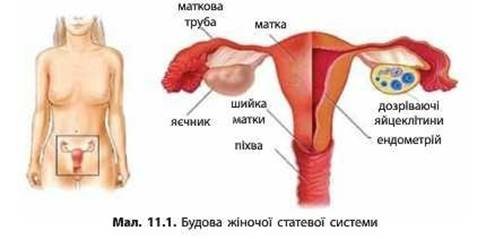
Внутрішні статеві органи: яєчники, маткові труби, матка, піхва.
Яєчники - розташовані в порожнині малого тазу. Парні органи овальної форми із кіркового та мозкового шарів, оточених білковою оболонкою. Утворення гамет та гормонів (естрадіол і прогестерон) [8].
Маткові труби - парні м'язові утвори з лійкою поблизу яєчників і війчастим епітелієм усередині. Зв'язують яєчники з маткою, транспортування яйцеклітини.
Матка - порожнистий м'язовий орган з 3 шарів. Має два бічних і один нижній отвори. Виділяють тіло і шийку матки. Виконує секреторну й єндокринну функції. Забезпечує утробний розвиток плода [6].
Піхва - трубчастий копулятивний жіночий орган з 3 оболонок: серозної, м'язової і слизової. Завдовжки приблизно 10 см. У слизовій оболонці є залози. Поєднує матку зі статевою щілиною. Виділяє бактерицидну змащувальну речовину.
Зовнішні статеві органи: соромітна ділянка, клітор.
Соромітна ділянка - утворена лобковим підвищенням, статевими губами, переддвір'ям піхви, залозами переддвір'я, дівочою плівою. Забезпечує захист, статеве чуття, виділення секрету.
Клітор - складається з печеристих тіл і здатний до ерекції. Має ніжки, тіло і головку. Орган статевого чуття [11].
1.2. Типи безпліддя
Безпліддям (sterilitаs) називають нездатність до запліднення. Безплідною подружньою парою є та, у якої є бажання мати дитину, але при активних статевих стосунках, без використання контрацептивних засобів, зачаття не наступає протягом 12 місяців. Вважається, що вагітність настає за умови регулярних (2 - 3 рази на тиждень) статевих стосунків протягом 1 року у 75% подружніх пар, які не використовують контрацептиви [12].
До недавнього часу безплідний шлюб розглядався як безпліддя, що було пов׳язане з наявністю різних патологічних станів в статевих шляхах жінки. З сучасної точки зору, безпліддя в більшості випадків викликається рядом причин як зі сторони жінки, так і зі сторони чоловіка, або обох разом. Одна частина цих причин - вроджені порушення, інша – травматичні, інфекційні, гормональні, нейро-васкулярні, метаболічні. Тобто, настанню вагітності повинні передувати численні процеси, що перебігають нормально: овогенезу та овуляції, проникненню яйцеклітини в маткову трубу, її запліднення, сегментація та транспорт яйцеклітини, імплантація в ендометрій, процеси сперматогенезу, викидання сперми та її депонування у вагіні, проникнення сперматозоїдів у матку та маткові труби.
Безпліддя зустрічається в 10-15 % усіх шлюбів. Жіноче - в 55-60 % випадків, чоловіче - в 40-45 %. Безпліддя негативно впливає на рівень народжуваності і нерідко викликає розлад сімейних відносин [7].
Розрізняють безпліддя:
1. Абсолютне - коли вагітність взагалі може не настати. Частіше це прианомаліях розвитку вагіни та матки (аплазія вагіни, синдром РокітанськогоМайєра), деяких генетичних захворюваннях, гермафродитизмі та ін.
2. Відносне - коли вагітність може настати після усунення причин, призастосуванні лікування або штучного запліднення.
3. Первинне - якщо в анамнезі не відбувалося зачаття, вагітність ненаставала жодного разу в шлюбі, який триває більше року.
4. Вторинне – при наявності зачаття у минулому, виникає після однієї абодекількох вагітностей (були пологи, викидні, позаматкова вагітність).
Згідно класифікації жіночого безпліддя за МКХ – 10, розрізняють:
А) Жіночу безплідність, пов’язану з відсутністю овуляції;
Б) Жіночу безплідність трубного походження, пов’язану з природженою аномалією маткових труб (трубні: непрохідність, або закупорення, або стеноз);
В) Жіночу безплідність маткового походження, пов’язану з природженою аномалією матки, дефект імплантації яйцеклітини;
Г) Жіночу безплідність шийкового походження;
Д) Жіночу безплідність, пов’язану з чоловічими факторами [5].
РОЗДІЛ 2. МОРФОЛОГІЧНІ ЗМІНИ СТАТЕВИХ СИСТЕМ, ЩО СПРИЧИНЯЮТЬ БЕЗПЛІДДЯ
2.1. Зміни при чоловічому безплідді
При чоловічому безплідді спостерігаються зміни якості сперми, що залежить від порушення функції статевих залоз (impotentio generandi). Значно рідше причинами чоловічого безпліддя є статева слабкість (impotentio coeundi), рубцеві зміни в сім’явивідних протоках і додатках сім’яника, вади розвитку уретри (гіпоспадія, епіспадія).
Зміни властивостей сперми виникають на основі важких загальних захворювань – печінки, нирок, легенів, цукрового діабету, хворобі ІценкоКушинга, гонорейних оорхітів і епідидимітів, інтоксикацій алкоголем. Відомо, що на статеві залози негативно впливає іонізуюча радіація, хімічні реагенти, електромагнітне випромінювання, висока температура, з інфекційних агентів – вірус простого герпесу та хламідійна інфекція [15].
До безпліддя призводять такі зміни в спермі:
1. Азооспермія (повна відсутність сперматозоїдів).
2. Некроспермія (наявність мертвих сперматозоїдів).
3. Аспермія (відсутність сперми).
4. Олігоспермія (знижена кількість сперматозоїдів).
5. Астеноспермія (сперматозоїди з послабленим рухом).
При олігоспермії та астеноспермії запліднення можливе, але прогноз вагітності при цьому неблагоприємний (викидні, анембріонія).
Обструктивна форма чоловічого безпліддя. При цій формі безпліддя чоловіків просування сперматозоїдів по сім'явиносних шляхах з однієї або обох сторін стає неможливим. При односторонньому порушенні прохідності сім'явиносних шляхів в спермі спостерігається зниження кількості сперматозоїдів, при двосторонньому - їх повна відсутність.
Розвиток облітерації - непрохідності сім'явиносних протоків - можливий з декількох причин. Найчастіше причиною є перенесений епідидиміт - запалення придатка яєчка. Після стихання запалення протоки придатка яєчка склеюються або закупорюються, в результаті чого жоден сперматозоїд з яєчка не може потрапити в сім`яні пухирці.
До чоловічого безпліддя можуть призвести і травми яєчок або пахових областей, особливо ті, які залишилися без огляду та лікування лікарем. Нерідко непрохідність сім'явиносних шляхів розвивається в результаті випадкового пошкодження їх під час операції на органах малого тазу - сечовому міхурі, сечоводах, прямій кишці та ін. Зустрічаються випадки здавлення сім'явивідних протоків кістою або пухлиною придатка яєчка. Ця форма безпліддя може бути також спричинена вродженою відсутністю придатка яєчка або сім'явивідної протоки. Іншими захворюваннями, наслідком яких може стати чоловіче безпліддя, є сифіліс і туберкульоз [10].
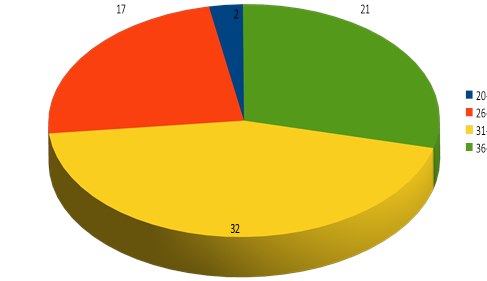
За даними МОЗ України частіше всього від безпліддя страждають чоловіки віком від 31 до 35 років.
Рис.3. Співвідношення віку та діагнозу безпліддя у чоловіків.
2.2. Зміни при жіночому безплідді
Безпліддя завжди супроводжує склерополікістозні яєчники - синдром Штейна-Левенталя. Велику роль при цій формі безпліддя відіграють ановуляторні (монофазні) цикли. При даній патології фолікул дозріває, але овуляція не настає, жовте тіло відсутнє. Фолікул, що дозріває, піддається регресивним змінам (атрезія), естрогенна активність знижується.
Трубно-перитонеальнем безпліддя. Причиною перитонеального безпліддя є спайковий процес у малому тазі, що причиняє перегин труб при збереженні їх прохідності [10].
Трубне - пов’язане з патологією маткових труб. Функціональна - при сресових чинниках, гіпофункції яєчників, гіперандрогенії, порушеннї балансу простагландинів. Органічна патологія викликає втрату прохідності труб. Це спостерігається не тільки при грубих анатомічних порушеннях
(сактосальпінкси), але і при наявності ознак перенесеного сальпінгоофориту (як гонорейного, так і неспецифічного), що може не визначатися при бімануальному обстеженні. Крім того, мають місце дистрофічні зміни у їх стінці та порушення перистальтики труби.
Виникнення безпліддя при сальпінгітах пов’язане з утворенням спайок і рубців, що порушують прохідність маткових труб. Виникає механічна перешкода для запліднення, оскільки порушуються умови, необхідні для з’єднання яйцеклітини з сперматозоїдом. Безпліддя часто виникає на грунті запальних захворювань, які виникають після абортів, патологічних пологів. Збудниками таких захворювань можуть бути грампозитивні та грамнегативні мікроорганізми, а також збудники специфічних захворювань геніталій (хламідії, гонококи, уреаплазми, гарднерели) [16].
Безпліддя виникає після аборту, як наслідок виникають дистрофічні процеси в ендометрії, що перешкоджає імплантації; порушення функції яєчників. Особливо небезпечні наслідки після першого аборту при проявах інфантилізму. Туберкульозне ураження придатків матки, як правило, супроводжується безпліддям. Враховуючи значний ріст проявів загального туберкульозу, слід пам’ятати про дану причину безпліддя і обов’язково проводити обстеження на туберкульоз у жінок, які мають безпліддя в анамнезі.
Запальні процеси яєчників (оофорити) рідше призводять до безпліддя, ніж сальпінгіти. Однак при хронічному оофориті виникають спайки навколо яєчника та ампулярної частини труби, що приводять до порушення поступлення заплідненої яйцеклітини в трубу.
Безпліддя при запальних процесах нерідко супроводжується порушенням ендокринної функції яєчників.
Зміни в шийці матки внаслідок травми (розриви при пологах, наслідки конізації), запальних процесів в шийці (хламідійний, гонорейний, мікоплазмовий ендоцервіцит, ерозії), поліпів викликають безпліддя. Як наслідок – змінюється структура епітелію шийкового каналу, в’язкість та кислотність цервікального слизу, що призводить до порушення процесів капацитації, перешкоджає просуванню сперматозоїдів у порожнину матки.
Безпліддя, викликане матковими факторами. Зміни слизової оболонки матки внаслідок перенесених запальних процесів, повторних вишкрібань стінок порожнини матки, дії припікаючи хімічних речовин призводять до дистрофічних порушень ендометрію, внутрішньоматкових синехій (синдром Ашермана). Це перешкоджає процесу імплантації і призводить до маткової форми аменореї. Серед інших чинників - поліпи в матці, ендометріоз матки, міома матки.
У 15 % випадків до безпліддя приводять, так звані “малі форми ендометріозу” - матки, труб і яєчників. Найчастіше це відноситься до жінок, які довготривало лікуються з приводу безпліддя.
Пухлини статевих органів не завжди можуть бути причиною безпліддя, однак при міомі матки вони зустрічаються в 30,2 - 43,7 % випадків, особливо при субмукозному рості вузлів. Має значення непрохідність маткових труб на грунті стискання їх просвіту міоматозними вузлами.
Доброякісні пухлини яєчників (кістоми) і кісти супроводжуються безпліддям, хоча і не так часто [7].
Доволі часто безпліддя зумовлене інфантилізмом і гіпоплазією внутрішніх статевих органів. Особливо це стосується первинного безпліддя, при якому недорозвиток статевих органів займає одне з провідних місць серед інших етіологічних факторів. Частота безпліддя і прогноз його при даній аномалії залежать від ступеня недорозвитку статевих органів. Значна ступінь недорозвитку супроводжується стійким безпліддям.
При недорозвитку статевих органів виникненню безпліддя сприяє ряд взаємопов’язаних анатомічних і функціональних особливостей статевої системи.
1) Внутрішньосекреторна функція яєчників при інфантилізмі знижена.Недостатня продукція рівня статевих гормонів є безпосередньою причиною затримки анатомічного і функціонального розвитку інших відділів статевого апарату і відповідно, основною ланкою, що приводить до безпліддя.
2) Інфантильний стан маткових труб теж сприяє виникненню безпліддя.Труби довгі, звивисті, просвіт їх вузький, перистальтика знижена. Вказані особливості порушують умови транспорту яйцеклітини.
3) Недорозвиток матки (гіпоплазія) високого ступеня: довжина її - від 3,5 до 5,5 см. Часто супроводжується безпліддям.
Безпліддю також сприяють:
a). Неповноцінність циклічних процесів в ендометрії, пов’язана із
зниженням гормональної функції яєчників.
b). Вузькість цервікального каналу конічної шийки матки, спазм
внутрішнього маткового зіва, порушена секреція залоз шийки матки.
c). Вагіна при інфантилізмі буває вузькою, короткою, заднє склепіння неглибоке. При цих умовах сперма швидко виливається із вагіни назовні. Шийка матки стикається зі спермою на короткий час, і в матку потрапляють тільки окремі сперматозоїди [2].
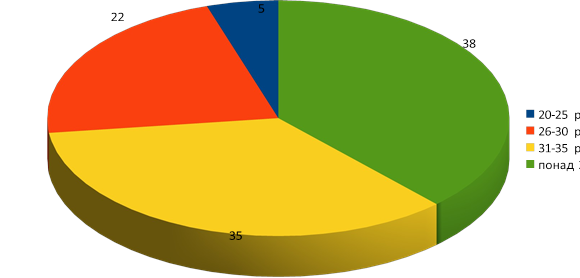
За даними МОЗ України зсув реалізації репродуктивної функції у жінок відбувся на більш пізній вік, коли пацієнти набагато частіше стикаються з проблемою безпліддя.
Рис.4. Співвідношення віку та діагнозу безпліддя у жінок.
РОЗДІЛ 3. ДОСЛІДЖЕННЯ ПРИЧИН ВИНИКНЕННЯ БЕЗПЛІДДЯ
3.1. Методи дослідження безпліддя
Успіх лікування залежить від виявлення причин даної аномалії генеративної функції. Точне визначення причин безпліддя є необхідною передумовою для вибору найбільш ефективного методу лікування. В зв’язку з тим, що безплідний шлюб може бути наслідком не тільки жіночого, але і чоловічого безпліддя, то потрібно обстежувати шлюбну пару. Вважається аксіомою, що пари повинні обстежуватися одночасно. При цьому необхідно провести аналіз сперми чоловіка, визначити овуляцію та трубну прохідність у жінок.
Обстеження подружніх пар, хворих на непліддя (алгоритм)
1. Обстеження жінок:
- збір соматичного, гінекологічного та репродуктивного анамнезу,загальний і гінекологічний огляд (при постановці на облік);
- RW, ВІЛ (при постановці на облік);
- графік базальної температури за 2 місяці (при постановці на облік);
- кольпоскопія (при постановці на облік);
- аналіз виділень, обстеження на урогенітальну інфекцію, цитологічнеобстеження (з 7 по 28 день менстр. цикла);
- УЗД органів малого тазу (1 – 14 день менстр. циклу);
- гістеросальпінгоскопія (7 - 11 день менстр. циклу); Гормональне обстеження:
- ФСГ, ЛГ, пролактин, естрадіол, тестостерон (3-7 день менстр.
циклу);
- прогестерон (20 - 22 день менстр. цикла); - АМГ(антимюллерів гормон) [10].
Імунологічні тести (Шуварського-Хунера, Курцрокка-Міллера, Мар-тест
(MAR)) - 12 - 16 день менстр. циклу;
Гістероскопія, лапароскопія (7 - 14 день менстр. циклу); Додаткові дослідження за показаннями:
- гормональне обстеження (кортізол, ДГЕА-с, інсулін, Т3, Т4, ТТГ, СТГ, антитіла до тіреоглобуліну), та проби – на 7 - 28 день менстр. циклу;
- обстеження мамолога, мамографія (7 - 10 день менстр. циклу); - R – графія турецького сідла, ЯМР (7 - 10 день менстр. циклу).
2. Обстеження чоловіків (проводиться спільно і одночасно з обстеженням жінки):
- RW, ВІЛ (при постановці на облік);
- обстеження на урогенітальну інфекцію (при постановці на облік);
- обстеження еякуляту (після 3-4 днів статевого спокою);
При наявності патології у спермограмі додатково проводиться:
- бак. посів сперми на стерильність;
- гормональне обстеження (ФСГ, ЛГ, пролактин, тестостерон);
- пробна капацитація;
- УЗД передміхурової залози та мошонки.
Для визначення генеративної функції у чоловіків проводять мікроскопічне обстеження свіжозібраної сперми. Сперму для дослідження збирають в пробірку після перерваного статевого акту. Сперму доставляють не пізніше, ніж через 3040 хвилин після отримання (1 – 1,5 год. після еякуляції) і оглядають під мікроскопом [10].
Краплю сперми наносять на предметне скло, вивчають в препараті рухливість сперматозоїдів, їх кількість, наявність дегенеративних, малорухомих і нерухомих клітин. В нормі спермограма: об’єм - 3 мл (від 2 до 5), кількість сперматозоїдів в 1 мл - 20-50 млн, у всьому еякуляті - 60-120 млн., рухливих 75% ( не менше 50 %), мертвих - 25 %, лейкоцитів 0-1 в полі зору, аглютинація від’ємна.
Об’єктивне обстеження. При гінекологічному обстеженні враховують всі особливості, які можуть призвести до безпліддя. Особлива увага приділяється виявленню запальних процесів (уретриту, бартолініту, кольпіту, ендоцервіциту, сальпінгоофориту) генітального інфантилізму (недорозвитку зовнішніх статевих органів, короткої, вузької вагіни, вкороченого заднього склепіння, конічної довгої шийки). Оглядають промежину (наявність розривів промежини, опущення стінок вагіни), шийку матки (ектропіон, старі розриви), положення матки, аномалії її розвитку.
Тести функціональної діагностики використовують для визначення гормональної активності яєчників і з метою виявлення овуляції.
1. Базальна температура (ректальна). Якщо різниця між показникамитемператури в І і ІІ фази циклу становить понад 0,50, то базальну температуру вважають двофазною.
Вкорочення тривалості ІІ фази, повільний підйом температури, сходинкоподібний характер кривої свідчать про недостатність функції жовтого тіла. При відсутності овуляції базальна температура монофазна [10].
2. Феномен "зіниці" - збільшення діаметра зовнішнього вічка за рахунокпідсиленої секреції слизу по мірі насичення організму естрогенами, позначається +, ++, +++, ++++. Найбільш виражений феномен “зіниці” в період овуляції.
3. Цервікальне число оцінюється сумою балів по п’яти параметрам, щохарактеризують властивості цервікального слизу:
а) кількість слизу (вимірюється за допомогою туберкулінового шприца) 0-
0,1-0,2-0,3 мл, кількість балів - 0-1-2-3;
б) в’язкість слизу - густий, в’язкий, малов’язкий, водянистий -0-1-2-3.
в) кристалізація слизу - відсутня кристалізація, атиповий малюнок, симптом "папороті", первинні і вторинні гілки "папороті", добре виражені листки "папороті", кількість балів - 0-1-2-3;
г) розтягнення слизу (розтягується між предметним та покривним склом)
менше 1 см, 1-4 см, 5-8 см, 9 см і більше, кількість балів - 0-1-2-3;
д) клітинний склад - (лейкоцити) більше 11 клітин в полі зору, 6-10 клітин
в полі зору, 1-5 клітин в полі зору, немає клітин. Кількість балів - 0-1-2-3.
Показники цервікального числа від 0 до 8 балів вказують на низьку естрогенну насиченість, від 9 до 11 балів - на помірну і від 12 до 15 балів - на високу.
4. Рентгенограма черепа і турецького сідла - обов’язково проводиться всімжінкам з порушенням ритму менструацій.
5. Гістеросальпінгографія (ГСГ) – для визначення прохідності матковихтруб, також дозволяє виявити вади розвитку і гіпоплазію матки, гіперпластичні процеси ендометрію, субмукозну міому, внутрішній ендометріоз, внутрішньоматкові синехії, істміко-цервікальну недостатність, спайковий процес в малому тазу.
Вводится контрастна речовина (водорозчинна) в матку. Рентгенівські знімки роблять одразу після введення контрасту і через 15 хв. Наразі використовують відеогістеросальпінгографію (чи –скопію). В нормі немає дефекту наповнення матки та труб і при прохідності їх контрастна речовина виливається в черевну порожнину. ГСГ краще проводити в І фазу менструального циклу (через 3-6 днів після закінчення менструації).
ГСГ протипоказана при гострих захворюваннях (грипі, ангіні, тромбофлебіті), захворюваннях нирок, печінки, ендометриті, сальпінгоофориті, параметриті, патологічних змінах в крові, сечі, ІІІ-ІV ступ. чистоти піхви. Обов
׳язково за 5-7 днів до обстеження роблять аналіз крові, сечі, виділень на флору [10].
6. Кімографічна пертубація – наразі рідко застосовується. Проводитьсяна 10-11 день менструального циклу для визначення функціональної активності маткових труб і стану трубно-маткових та істміко-ампулярних зрощень у пацієнток з регулярним ритмом менструацій і при відсутності інших видимих причин безпліддя у шлюбі.
Протипоказання - ті ж самі, що і при гістеросальпінгографії. Нормальні покази КП:
Р трубне - 50-80 мм рт.ст., Р максимальне - 90-100 мм рт.ст. Якщо Р максимальне - 200 мм рт.ст. на протязі 3-5 хвилин, це свідчить про непрохідність маткових труб. Порушення ритму коливань кривої розцінюється як дискоординація, а зменьшення амплітуди коливань - як зниження скоротливої активності маткових труб. Наразі рідко застосовується через ризик поширення запального процесу у трубах.
7. Імунологічні тести спрямовані на виявлення імунологічноїнесумісності сперматозоїдів чоловіка і цервікального слизу жінки. Крім цервікального слизу аналогічним імунним бар”єром може бути вміст порожнини матки, маткової труби і блискуча оболонка яйцеклітини. Для виявлення імунологічної несумісності можна провести посткоїтальний тест
a). Посткоїтальний тест (ПКТ) - визначення кількості й рухливості сперматозоїдів у слизу шийки матки жінки (цервікального слизу) через деякий час після статевого акту. Класичний посткоітальний тест (проба Шуварского) рекомендується проводити через 4-6 годин після статевого акту. За рекомендаціями ВООЗ для проведення тесту рекомендується проміжок часу від 9 до 24 годин. Виконується напередодні овуляції, коли цервікальний слиз має найменшу в׳язкість, найбільше розтягнення і властивість кристалізуватися [10].
Перед проведенням тесту шлюбна пара повинна відмовитись від статевих зносин протягом 2-3 днів. При виконанні ПКТ шийку матки оголюють в дзеркалах і туберкуліновим шприцом або корнцангом беруть вміст (слиз зі сперматозоїдами) із заднього склепіння, цервікального каналу. Отриманий вміст переносять на предметне скло і розглядають під мікроскопом. Наявність в полі зору до 10 і більше сперматозоїдів, що рухаються, свідчить про задовільні властивості сперми та цервікального слизу. Виявлення в полі зору меньше 10 сперматозоїдів, особливо з кволою або маятникоподібною рухливістю, вказує на патологію з боку сперми і цервікального слизу. Крім того, результати ПКТ можуть бути незадовільними, якщо тест виконано занадто рано або пізно стосовно овуляції, або при інфікуванні цервікального слизу.
При 2 від’ємних пробах Шуварського—Гунера (-Хунера) проводиться імунологічний тест — проба Курцрок— Міллера.
b). Проба Курцрока-Міллера застосовується з метою виявлення, у кого з подружжя є порушення. Методика заснована на тому, що в нормі слиз шийки матки забезпечує пропущення рухливих і морфологічно нормальних сперматозоїдів у цервікальний канал, зберігає їхню рухливість протягом декількох годин або навіть днів. Є дані про те, що у статевих шляхах жінки сперматозоїди залишаються життєздатними й рухливими кілька діб. Розрізняють два варіанти цього тесту. Перший варіант проби: в день овуляції проводиться забір цервікального слизу в жінки. Матеріал міститься на предметне скло, наносять краплю донорської сперми (з вірогідно доведеними нормальними показниками) і з'єднують її зі слизом, далі накритий покривним склом препарат протягом 6 годин витримується в термостаті при температурі 37 градусів. При цьому час від часу проводять мікроскопію препарату. Можливі наступні варіанти дослідження: А - сперматозоїди не проникають у цервікальний слиз. Дана ситуація може бути пов'язана з несприйнятливістю цервікального слизу до сперматозоїдів. Б - сперматозоїди проникають, але втрачають рухливість і швидко гинуть. У цьому випадку також безплідний шлюб пов'язаний з порушенням у жінки.
В - сперматозоїди проникають у цервікальний слиз, і більша їхня частина зберігає рухливість протягом 6 годин після початку проби. У цьому випадку причина безпліддя шлюбу, швидше за все, пов'язана із захворюванням чоловіка.
Другий варіант проби: в цьому випадку досліджуються сперматозоїди обстежуваного чоловіка й донорський слиз здорової жінки, що народжувала, з вірогідно доведеними даними про те, що вона має нормальну сприйнятливість до сперматозоїдів. Якщо сперматозоїди не проникають у донорський цервікальний слиз, то можна припустити, що причина безпліддя полягає в патології чоловіка.
c). Мар-Тест (MAR) - реакція змішування імуноглобулінів, являє собою метод визначення стану антиспермального імунітету. Дане дослідження полягає в проведенні підрахунку відсотка сперматозоїдів, які покриті антиспермальними антитілами (АСАТ). Крім того, під час тесту відбувається виявлення їх локалізації (на голівці, шийці або хвості) шляхом проведення мікроскопії. Тест може бути прямим і непрямим. Якщо тест вважається позитивним, то це вказує про можливе імунологічне безпліддя. У нормі це значення менше 50%. Непрямий тест проводиться у випадках, якщо є значне зниження рухливості сперматозоїдів обстежуваного чоловіка. Визначення антиспермальних антитіл проводиться за участю донорської сперми.
8. Лапароскопія - найбільш інформативний метод діагностики причинжіночого безпліддя. Показами до проведення лапароскопії є підозра на зовнішній ендометріоз, склерополікістоз яєчників, аномалії розвитку внутрішніх геніталій, при неясному генезі безпліддя, безрезультативному лікуванні безпліддя. Під час лапароскопії можна провести біопсію яєчників, термокаутеризацію полікістозних яєчників, роз’єднання спайок, коагуляцію ендометріоїдних гетеротопій, виявлення кіст яєчників, міоматозних вузлів невеликих розмірів. Лапароскопію також застосовують для екстракорпорального запліднення – взяття яйцеклітини. Крім того, можна перевірити прохідність маткових труб [10].
Хворих готують, як на черевну лапаротомію. Знеболення - загальний наркоз.
9. Гістероскопія - огляд порожнини і стінок матки, початку матковихтруб. Покази до проведення гістероскопії - підозра на гіперплазію, поліпоз ендометрію, субмукозну міому матки, аномалії розвитку матки, внутрішньоматкові сінехії, внутрішній ендометріоз, безпліддя невиясного генезу. Проводиться видалення поліпів, невеликих субмукозних фіброматозних вузлів, роз׳єднання злукових зрощень матки.
10. Ультразвукове дослідження [10].
3.2. Дослідження основних причин виникнення змін, що ведуть до безпліддя
Серед причин безпліддя зустрічаються порушення в репродуктивній сфері, різні патологічні стани, гормональний дисбаланс в організмі. Найбільш поширеною причиною жіночої інфертильності є овуляторні проблеми, які, зазвичай, виявляються в порушенні менструального циклу. Чоловіче безпліддя найчастіше пов'язане з неповноцінністю сперматозоїдів.
Причини жіночого безпліддя: відсутність овуляції, що унеможливлює зачаття; порушення функції ендокринних залоз, що призводить до гормонального дисбалансу; непрохідність маткових труб; ендометріоз; спайковий процес у малому тазі; полікістоз яєчників; патології матки (фіброма, міома, поліпи, ендометрит, інфантильна матка та інші).
До факторів вторинного безпліддя відносяться: перенесені гінекологічні операції; ускладнення після абортів; запальні захворювання органів малого тазу; гормональні порушення; вік ;неправильний спосіб життя [13].
Приблизно у 10-15% випадків причина безпліддя залишається не виясненою.
Як свідчать проведені дослідження [9], у чоловіків з безпліддям у шлюбі в українській популяції визначається багато факторів вірогідного негативного впливу на стан фертильності. У 57,0% таких пацієнтів діагностують різну патологію з боку органів сечостатевої системи, причому у чверті з них (24,6%) спостерігаються множинні ураження (від двох до чотирьох). Найбільш часто виявляються інфекційноозапальні захворювання органів репродуктивного тракту (29,6% випадків) і передусім хронічний простатит (23,1%). Варикоцеле діагностовано у 23,5% чоловіків; патологія одного або обох яєчок різної етіології – у 12,7%.
Слід зауважити, що більше ніж у половини пацієнтів з безплідним шлюбом і хронічний простатит (у 56,1%), і варикоцеле (у 67,9%) уперше були виявлені нами. Низький рівень діагностики до звернення в УДІР цих поширених захворювань, як і деякої іншої патології, зумовлено, з одного боку, безсимптомними або малосимптомними їх проявами, а з іншого – дуже рідкими або неякісними профілактичними оглядами чоловіків та низьким рівнем надання їм медичної допомоги у зв’язку з безпліддям.
Значну роль у виникненні порушень репродуктивної функції можуть відігравати не тільки ті інфекції сечостатевої системи, що виявляються зараз, а й ті, що були раніше. Про перенесення таких інфекцій в минулому зазначають 33,9% пацієнтів. Найчастіше у них виявляються уреаплазмова інфекція і хламідіоз. На жаль, контроль виліковності сечостатевих інфекцій у значної кількості осіб (у 35,0%) не проводять. Нерідко (в 13,0%) зустрічаються і випадки, коли чоловікам без обстеження призначають таку саму терапію, як і жінкам з виявленою інфекцією [9].
Установлено, що найбільш частою причиною репродуктивних порушень у чоловіків в Україні є інфекційноозапальні захворювання статевих органів і, передусім, хронічний простатит. Інфекційноозапальна патологія урогенітальної системи як окремий, самостійно діючий фактор, призводить до зниження фертильності у третини (35,5%) осіб із безнепліддям у парі. У 26,4% пацієнтів причиною порушень генеративної функції є хронічний простатит, у 5,0% – поєднання хронічного простатиту з хронічним везикулітом або хронічним епідидимітом, у 4,1% – тільки хронічний епідидиміт.
У 12,3% пацієнтів із безпліддям у шлюбі причиною зниження репродуктивної здатності є одночасно як інфекційноозапальні, так і незапальні ураження статевих органів, і здебільшого варикоцеле. Той факт, що проведення протизапальної терапії у цих осіб в більшості випадків суттєво покращує або повністю нормалізує показники спермограми, свідчить про негативний вплив на стан чоловічої фертильності, передусім, саме запальних захворювань сечостатевої системи.
У 16,2% пацієнтів з патоспермією, не зумовленою запальними ураженнями статевих органів, і у 12,7% осіб з нормозооспермією спостерігається безсимптомне інфікування органів урогенітальної системи внутрішньоклітинними і бактеріальними патогенами [4].
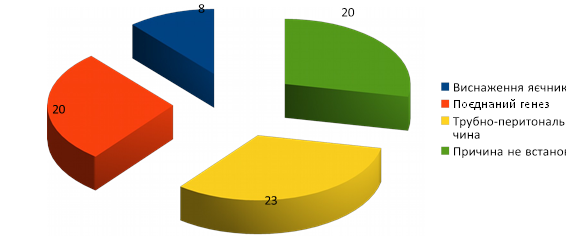
Рис.5. Розподіл жінок по причинах безпліддя (МОЗ України)
ВИСНОВКИ
1. Безпліддям називають нездатність до запліднення. Розрізняють безпліддя: абсолютне (коли вагітність взагалі може не настати) відносне (коли вагітність може настати після усунення причин, при застосуванні лікування або штучного запліднення), первинне - якщо в анамнезі не відбувалося зачаття, вагітність не наставала жодного разу в шлюбі, який триває більше року, вторинне (при наявності зачаття у минулому, виникає після однієї або декількох вагітностей (були пологи, викидні, позаматкова вагітність).
2. Найбільш частою причиною чоловічого безпліддя є зміни якості сперми, що залежить від порушення функції статевих залоз, статева слабкість, рубцеві зміни в сім’явивідних протоках і додатках сім’яника, вади розвитку уретри (гіпоспадія, епіспадія). При жіночому безплідді спостерігаються наступні зміни: спайковий процес у малому тазі, що причиняє перегин труб при збереженні їх прохідності (трубноперитонеальнем безпліддя), патологія маткових труб (трубне безпліддя), утворення спайок, рубців, ендометріоз, зміни слизової оболонки матки внаслідок перенесених запальних процесів, повторних вишкрібань стінок порожнини матки, гіпоплазієя внутрішніх статевих органів
3. Основні причини жіночого безпліддя: ендокринні фактори, трубний і перитонеальний фактори, імунологічні фактори, шийковий фактор. Найбільш поширеною причиною порушень генеративної функції чоловіків із безпліддям у шлюбі в нашій країні є інфекційнозапальні ураження урогенітальної системи.
СПИСОК ВИКОРИСТАНИХ ДЖЕРЕЛ
1. Авраменко Н.В. Аспекты репродуктивного здоровья населения Украины.
Запорожский медицинский журнал. 2010. № 3. С. 71–73.
2. Боднар Я. Я. Патологічна анатомія. Тернопіль, 2003. 262 с
3. Воробйов Г. А. Анатомiя i фiзiологiя. Львів, 2000. 265 с.
4. Горпинченко И.И. Бесплодный брак в Украине. Здоровье мужчины. 2010.
№ 3. С. 184–190.
5. Запорожан В.М. Акушерство і гінекологія. Київ, 2000. 310 с.
6. Коляденко Г.І. Анатомія людини. Київ, 2001. 380с.
7. Мазорчук Б.Ф., Жученко П.Г. Акушерство і гінекологія . Київ, 2005. 448 с.
8. Общий курс физиологии человека и животных. Под ред. проф. Ноздрачева А.Д. Москва, 1991. 512с
9. Поворознюк М.В. Причини порушень репродуктивного здоров’я у чоловіків із безпліддям у шлюбі. Здоровье мужчины. 2015. - № 2. С. 162165.
10.Саидова Р.А. Избранные лекции по гинекологии. Москва, 2005. 256 с.
11.Сапин М.Р., Сивоглазов В.И. Анатомия и физиология человека: (с возрастными особенностями). Москва, 1999. 306 с.
12.Струков А. І. Патологічна анатомія. Харків, 2004. 863 с.
13.Сухих Г.Т. Мужское бесплодие. Москва, 2009. 240 с.
14.Физиология с основами анатомии человека. Под ред. Л.М.Малоштан. Харків, 2002. 548с.
15.Чоловічий фактор у патогенезі жіночого непліддя. Мед. аспекты здоровья мужчины. 2011. № 8 (49). С. 5–12.
16. Шлопов В. Г. Патологічна анатомія. Вінниця, 2004. 758 с.


про публікацію авторської розробки
Додати розробку
